Fagfellevurdert

Kognitiv funksjonsrettet behandling som tilnærming for fysioterapeuter ved behandling av langvarige muskel- og skjelettsmerter
Fagartikkel
Daniel Aurdal Iversen, turnusfysioterapeut. Tilknyttet Institutt for nevromedisin og bevegelsesvitenskap, NTNU. daniel.a.iversen98@gmail.com.
Erik Sundrønning, turnusfysioterapeut. Tilknyttet Institutt for nevromedisin og bevegelsesvitenskap, NTNU. erik.sundronning@gmail.com.
Lennart Bentsen, universitetslektor, Institutt for nevromedisin og bevegelsesvitenskap, NTNU. lennart.bentsen@ntnu.no (korresponderende forfatter).
Denne fagartikkelen er fagfellevurdert etter Fysioterapeutens retningslinjer, og ble akseptert 10.november 2020. Ingen interessekonflikter oppgitt.
Merknad: Delt 1.forfatterskap mellom Aurdal Iversen og Sundrønning.
Sammendrag
Innledning: Det er en høy forekomst av langvarige muskel- og skjelettsmerter i befolkningen, og mange oppsøker fysioterapeuter for slike plager. Anbefalinger fra oppdaterte retningslinjer og kunnskap om kompleksiteten av smerte belyser et behov for pasientsentrerte, biopsykososiale tilnærminger som legger til rette for egenbehandling. Målet med denne fagartikkelen er å kartlegge kognitiv funksjonsrettet behandling som tilnærming for fysioterapeuter ved behandling av langvarige muskel- og skjelettsmerter.
Hoveddel: Et systematisk søk etter relevante artikler ble gjennomført i EMBASE, CINAHL, SCOPUS, PubMed, Cochrane Central Register of Controlled Trials og AMED i uke 41, 2019. Ti artikler ble inkludert. Kognitiv funksjonsrettet behandling bygger på en grundig anamnese og undersøkelse der relevante biopsykososiale faktorer for individets smerte og begrensninger identifiseres. Intervensjonen består av tre hovedkomponenter: “forståelse av smerte”, “eksponering med kontroll” og “livsstilsendringer”, som tar sikte på å påvirke disse faktorene. Tilnærmingen søker å støtte effektiv egenbehandling gjennom en individuelt tilpasset plan.
Avslutning: Kognitiv funksjonsrettet behandling fremstår som en moderne og kunnskapsbasert tilnærming som setter egenmestring av langvarige muskel- og skjelettsmerter i fokus.
Nøkkelord: Kognitiv funksjonsrettet behandling, langvarige muskel- og skjelettsmerter, biopsykososial tilnærming.
Abstract
Cognitive Functional Therapy as an Approach for Physiotherapists in the Management of Persistent Musculoskeletal Pain
Introduction: There is a high prevalence of persistent musculoskeletal pain in the population and as a result many seek physiotherapy. Recommendations from updated guidelines and knowledge about the complexity of pain highlights a need for patient-centered, biopsychosocial approaches that facilitates self-management. The purpose of this study is to map Cognitive Functional Therapy as an approach for physiotherapists in the management of persistent musculoskeletal pain.
Main Part: A systematic search for relevant articles was conducted in EMBASE, CINAHL, SCOPUS, PubMed, Cochrane Central Register of Controlled Trials and AMED in week 41, 2019. Ten articles were included. Cognitive Functional Therapy starts with an interview and assessment where relevant biopsychosocial factors for pain and disability are identified. The intervention consists of three main components: “making sense of pain”, “exposure with control”, and “lifestyle change”. These aim to address identified factors for pain and disability. The goal is to reduce disability by improving the individual’s ability to self-manage through an individualized management plan.
Summary: Cognitive Functional Therapy is an evidence-based, biopsychosocial approach that facilitates self-management of persistent musculoskeletal pain.
Keywords: Cognitive Functional Therapy, persistent musculoskeletal pain, biopsychosocial approach.
Innledning
Muskel- og skjelettsmerter er blant de vanligste årsakene til helsetap på verdensbasis (1), og den hyppigste årsaken til sykemelding i Norge (2). I den norske befolkningen ble forekomsten av langvarige muskel- og skjelettsmerter beregnet til 23% i 2012 (3). Samlet ble de samfunnsøkonomiske kostnadene for muskel- og skjelettsmerter i Norge beregnet å være mellom 69 og 73 milliarder kroner i 2009 (4). På bakgrunn av den høye forekomsten av muskel- og skjelettsmerter, de store samfunnsøkonomiske kostnadene og en høy andel pasienter som oppsøker helsevesenet på grunn av slike plager, har fysioterapeuter et ansvar for å bidra til en positiv utvikling i behandlingen av denne pasientgruppen.
Et virkemiddel for en slik utvikling er kunnskapsbasert praksis, som skal bidra til kvalitet i helsetjenestene og redusere uheldig variasjon i behandling (5). Sammen med kunnskapsbasert praksis kan retningslinjer for klinisk praksis veilede fysioterapeuters tilnærming til muskel- og skjelettsmerter. I en nylig publisert oversiktsartikkel fant forfatterne noen konsekvente anbefalinger på tvers av kliniske retningslinjer for muskel- og skjelettsmerter (6). (Se bilde 1). Anbefalingene er i tråd med idéen om at helse er et resultat av et samspill mellom biologiske, psykologiske og sosiale faktorer, og det er nå økende evidens for at tilnærminger som undersøker og adresserer alle disse faktorene ved langvarige smerter kan være effektive (7).

Det store omfanget av muskel- og skjelettsmerter belyser et behov for effektive tilnærminger. Anbefalinger fra oppdaterte retningslinjer og kunnskap om kompleksiteten av smerte belyser et behov for pasientsentrerte og biopsykososiale tilnærminger som legger til rette for mestring og egenbehandling. Et eksempel på en slik individualisert og biopsykososial tilnærming til langvarige smerter er kognitiv funksjonsrettet behandling (KFB) (8).
KFB ble utviklet på bakgrunn av oppdatert kunnskap om langvarige ryggsmerters individuelle og sammensatte natur og den utilstrekkelige implementeringen av denne kunnskapen innen helsetjenestene (9). Økende kunnskap om helsepersonells og fysioterapeuters utfordringer med å identifisere psykososiale risikofaktorer, og dermed begrensede kapasitet til individualisert behandling, blir trukket fram som sentralt i utviklingen (10).
KFB beskrives som et rammeverk for multifaktoriell klinisk resonnering, og har utviklet seg på en integrering av fysioterapeutisk rehabilitering med grunnleggende kognitive og atferdsmessige intervensjoner (11). Rammeverket skal gi en fleksibel individualisert behandling til personer med hemmende ryggsmerter (12). Det å gi pasienten egne ressurser for egenhåndtering er sentralt i KFB, som også i stor grad har integrert eksponeringsterapi og moderne smerteforståelse, samt verktøy for kommunikasjon og pasientundervisning (12).
KFB baserte seg tidligere også på et klassifikasjonssystem for ryggsmerter (13), men dette har man gått bort fra. Tilnærmingen har i stedet utviklet seg mot å identifisere og adressere relevante faktorer for individets unike smerteopplevelse (12). KFB tar sikte på å øke pasientens forståelse for smerte, og å utvikle mestringsstrategier for å kunne gjenoppta meningsfull aktivitet og sunn livsstil. Et av målene med denne prosessen er å øke individets mestringstro for at individet skal kunne bryte ut av en ond sirkel med smerte og begrensninger (8).
Hensikt og spørsmål
KFB fremstår som en lovende og moderne tilnærming for behandling av langvarige muskel- og skjelettsmerter. Det er en relativt ny tilnærming som også har utviklet seg mye. Det kan derfor være vanskelig å få en god oversikt over KFB som dessuten er lite beskrevet i norsk litteratur. Hovedhensikten med denne fagartikkelen er dermed å kartlegge KFB som tilnærming for fysioterapeuter ved behandling av langvarige muskel- og skjelettsmerter.
Hoveddel
Metode
Siden KFB er et relativt nytt konsept i stadig utvikling, og forskningsfeltet er begrenset, valgte vi å gjennomføre en scoping review basert på Joanna Briggs Methods Manual for Scoping Reviews (14). Metoden åpner for inklusjon av ulike studiedesign, og dermed inklusjon av flest mulig relevante artikler (15). Et systematisk søk med søkeordet “Cognitive Functional Therapy” ble gjennomført i følgende databaser i uke 41, 2019: EMBASE, CINAHL, SCOPUS, PubMed, Cochrane Central Register of Controlled Trials og AMED.
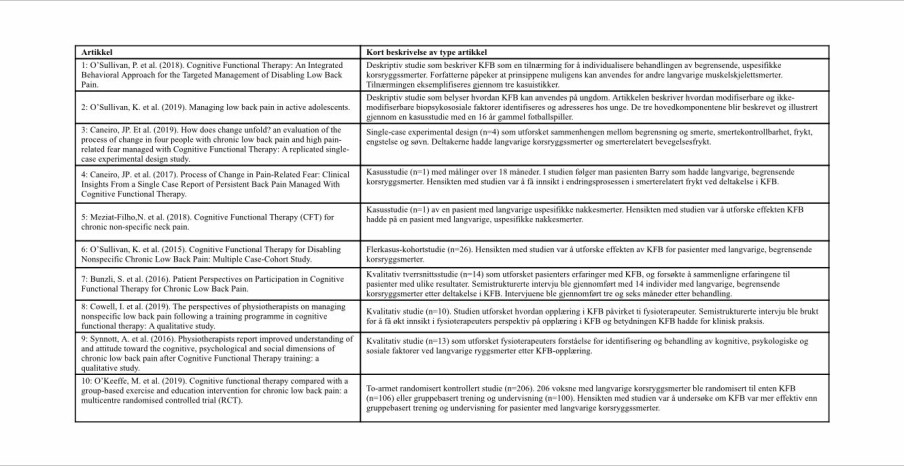
Totalt 10 artikler (tabell 1) ble inkludert basert på eksklusjons- og inklusjonskriteriene:
Inklusjonskriteriene var: (1) Artikkelen omhandlet hovedsakelig KFB; (2) KFB ble benyttet i sammenheng med langvarige smerter; (3) Artikkelen var tilgjengelig i fulltekst. Eksklusjonskriteriene var: (1) Artikkelen omhandlet klassifikasjonsbasert KFB; (2) Protokoller, pågående studier, kommentarartikler og konferansesammendrag.
Resultater
Vi har forsøkt å trekke ut det vi anser som viktigst i litteraturen for å beskrive KFB som tilnærming. Kjennetegn ved anamnesen og undersøkelsen, samt hovedpunktene i intervensjonen, blir dermed vektlagt her. Andre sentrale aspekter ved KFB, som terapeutisk allianse og oppnåelse av selvstendighet, trekkes inn i diskusjonsdelen.
Anamnese og undersøkelse
Anamnese
Samtalen starter med et åpent spørsmål, som «fortell meg historien din». Dette tillater individet å styre samtalen og fortelle hva smertene betyr for seg selv (8,12). Følgende temaer er viktige for kartlegging og behandling: 1) Smertehistorikk og situasjonelle faktorer (som fysiske, sosiale, kognitive og emosjonelle faktorer, livsstils- og helsefaktorer). 2) Identifisering av smertemønstre, det vil si hva som provoserer og lindrer smertene. 3) Oppfatninger rundt smertens årsak, alvorlighet og kontrollerbarhet. 4) Emosjonelle responser på smerte som frykt og smerterelatert engstelse. 5) Responser på smerte, som mestringsstrategier, unngåelsesatferd, beskyttende muskelstramming, holdning- og bevegelsesmønster, og livsstil. 6) Kartlegging av smertefulle, fryktede og unngåtte aktiviteter. 7) Generell helse og komorbide helsetilstander. 8) Individets opplevde hindringer for deltakelse i ønsket livsstil. 9) Personlige mål og opplevde hindringer og forventninger for å nå disse målene (12).
I tillegg kan multifaktorielle spørreundersøkelser, som f.eks. Örebro screeningskjema, benyttes for å gi ytterligere innsikt i psykososiale faktorer (8,11,12,16).
Funksjonell undersøkelse
Etter å ha utelukket alvorlig patologi, fokuserer undersøkelsen på bevegelser og aktiviteter som ble identifisert i samtalen som smertefulle, fryktede og unngåtte (8,11,12,17). Respirasjonsmønster, bevegelsesstrategier (f.eks. sikkerhetsatferd) og kroppslige reaksjoner, er viktige å observere for å identifisere uhensiktsmessige strategier som senere kan adresseres (12). Dette eksemplifiseres i kasusstudien til Caneiro et al. (2017) gjennom pasienten Barry. Da fysioterapeuten ba Barry om å bøye ryggen, rapporterte han engstelse for bevegelsen. Han brukte andre bevegelsesstrategier som innebar unngåelse av fleksjon av ryggen, holdt pusten, strammet muskulatur i trunkus og skar grimaser (11).
Underveis i undersøkelsen etterspørres pasientens oppfatninger, følelser, kroppsbevissthet og smerteresponser fortløpende (12). Pasientens svar kan senere brukes for å øke pasientens bevissthet rundt disse faktorenes betydning for smerte (16). En annen viktig del av undersøkelsen er palpasjon for å kartlegge vevssensitivitet og muskelspenninger. Det kan også bidra til å validere pasientens smerteopplevelse (12).
Undersøkelsen legger grunnlaget for en rekke veiledede bevegelseseksperiment, der individet eksponeres for smertefulle, fryktede og unngåtte bevegelser (12). Eksperimentet brukes for å demonstrere mindre provoserende måter å bevege seg på (18). Målet er å redusere frykt og sympatiske responser ved bevegelsene, og at individet utvikler mer hensiktsmessige bevegelsesstrategier ved hjelp av blant annet diafragmapust, avspenningsteknikker og kroppsbevissthet. Dersom smertelindring oppnås, rettes pasientens oppmerksomhet mot uoverensstemmelser mellom forventningen og opplevelsen av smerte, for å utfordre oppfatningen om at bevegelsen er farlig og bør unngås. Oppnådd smertelindring kan demonstrere at smertene kan kontrolleres, og at sikkerhetsatferd ikke er nødvendig. I denne prosessen er det viktig å unngå forverring av smertene da dette kan styrke oppfatningen om at aktiviteten fører til smerteforverring og at individet ikke kan kontrollere smertene (12). Pasienteksemplet med Barry illustrerer hvordan et bevegelseseksperiment kan foregå. Han ble veiledet til å utføre diafragmapust og avspenne muskulatur i trunkus. Deretter gjorde han hoftefleksjon i ryggliggende smertefritt. Gradvis ble mer utfordrende bevegelser og stillinger utprøvd med samme resultat (11).
Intervensjon
Anamnesen, undersøkelsen og bevegelseseksperimentene legger grunnlaget for den kognitive funksjonsrettede behandlingen. Basert på individets unike situasjon, skreddersys behandlingen for å best mulig tilrettelegge for en tilegnelse av verktøy for egenbehandling. Dette oppnås ved å: 1) Hjelpe personen med å forstå smerte fra et biopsykososialt perspektiv basert på egen situasjon, 2) hjelpe personen med å utvikle smertekontrollstrategier og 3) legge til rette for en sunn livsstil. Disse tre fokusområdene danner tre komponenter som KFB bygger på: «forståelse av smerte», «eksponering med kontroll» og «livsstilsendring». Disse adresseres på en integrert måte (12).
Forståelse av smerte
«Forståelse av smerte» innebærer å utvikle en biopsykososial forståelse av smerte, noe som kan bidra til å endre pasientens tankemønster. Prosessen tar utgangspunkt i individets unike situasjon og opplevelsene fra bevegelseseksperimentene. Sentralt i læringsprosessen er at individet blir bevisst på egne biopsykososiale faktorer som kan bidra til å danne en ond sirkel med smerte, engstelse og begrensning. Det er sentralt at pasienten skal forstå at denne onde sirkelen fungerer som en hindring for å oppnå ønskede endringer. Når en økt forståelse for smerte er oppnådd, reflekterer pasienten sammen med fysioterapeuten om hvordan pasienten kan bryte ut av denne onde sirkelen (12). Av pasienter som har gjennomgått KFB, oppnådde pasienter som utviklet en biopsykososial forståelse av smerte redusert smerteintensitet og funksjonsbegrensning, mens pasienter som beholdt en biomedisinsk forståelse ikke oppnådde endring av behandlingen (19).
Komponenten illustreres i pasienteksempelet Barry. Gjennom samtale og bevegelseseksperiment utviklet Barry en forståelse for at tanker og følelser påvirker situasjonen hans. Spesielt ble det diskutert hvordan smerte påvirkes av smerte- og bevegelsesfrykt, negative oppfatninger, smertefokus, uhensiktsmessige bevegelsesstrategier og negativt humør. Bildediagnostiske funn ble også diskutert og avdramatisert. De ulike faktorene som påvirket Barrys situasjon ble presentert i et diagram som tydeliggjorde hvordan faktorene bidro til å danne og opprettholde en ond sirkel med smerte og funksjonsbegrensning (11).
Eksponering med kontroll
«Eksponering med kontroll» er en læringsprosess der man forsøker å ta kontroll over sympatiske responser og sikkerhetsatferd som kommer til uttrykk ved bevegelse (11). Prosessen tar utgangspunkt i bevegelseseksperimentene, og innebærer en gradvis gjenopptakelse av verdsatt aktivitet. Bevegelsesstrategiene som var effektive i bevegelseseksperimentene bygges videre på for å gradvis eksponere individet for smertefulle, fryktede og unngåtte bevegelser. De nye bevegelsesstrategiene integreres i aktiviteter i dagliglivet, noe som kan øke mestringstro relatert til dagligdags aktivitet (8,12). Pasienter som har gjennomgått KFB har beskrevet hvordan tilegnelsen av nye bevegelsesstrategier og ny smerteforståelse la til rette for større kontroll over smertene. En slik opplevelse av kontroll forsterket også en biopsykososial forståelse av egen situasjon, og økte troen på egen evne til å håndtere fremtidige smerteforverringer (11).
Et eksempel på en gradvis gjenopptakelse av bevegelse og aktivitet finner vi i pasienteksempelet Barry. Før KFB unngikk Barry å bøye ryggen, og under bevegelseseksperimentene eksponerte han seg gradvis for denne bevegelsen. I «eksponering med kontroll» ble det bygd videre på effektive bevegelsesstrategier fra bevegelseseksperimentene. Disse strategiene ble brukt slik at Barry skulle oppleve kontroll over smertene mens han gradvis gjenopptok verdsatt aktivitet. For å gjenoppta fysisk arbeid trente Barry på fremoverbøyning av ryggen. Barry startet med å stå med bøyd rygg over lenger tid. Progresjonen videre innebar bøyning med vekter og utfall med vekter, med gradvis økende motstand. Ved siden av den spesifikke treningen gjenopptok Barry verdsatt aktivitet. Han begynte å gå tur annenhver dag, og gjenopptok gradvis bilarbeid og hagearbeid. Etter hvert økte han lengden på turene og mengden arbeid (11).
Livsstilsendring
For å legge til rette for livsstilsendring bør pasienten ha tilegnet seg en forståelse av betydningen disse faktorene har for smerteopplevelsen. I flere av de inkluderte artiklene trekkes fysisk aktivitet og søvn frem som viktige livsstilsfaktorer (8,11,12). Fysisk aktivitet adresseres ved informasjon om de helsefremmende virkningene, og en aktivitetsplan utarbeides basert på individets preferanser og mål. Ved redusert søvnkvalitet bør man utforske opphavet til problemet. Ved dårlig søvnhygiene kan pasienten utprøve sunne søvnvaner, som å etablere faste søvnrutiner og redusere skjermtid før sengetid. Dersom smerte, bekymringer eller stress påvirker søvnkvaliteten, kan man forsøke avspenningsteknikker (8,12).
Diskusjon
KFB synes i høyeste grad å være en pasientsentrert tilnærming, hvor pasientens historie, preferanser og verdier settes i sentrum. Dette regnes som et ideal i kunnskapsbasert praksis.
Som en multifaktoriell tilnærming krever KFB en biopsykososial forståelse av helse og ferdigheter i å identifisere og adressere alle relevante faktorer. Dette er i tråd med oppdatert kunnskap og moderne anbefalinger innen muskel- og skjelettsmerter (6). Imidlertid er dette noe en del fysioterapeuter ikke føler seg tilstrekkelig kompetente til (20).
Tilnærmingen krever gode ferdigheter i kommunikasjon (for å skaffe seg innsikt i pasientens historie), observasjon (for å avdekke adferd/bevegelsesmønster) og instruksjon (for bevegelseseksperimenter og eksponering). En god terapeutisk allianse er beskrevet som essensielt for å bl.a. utfordre pasientens oppfatninger (16,19) og skape trygghet ved eksponering for bevegelse (18). Dette er tradisjonelt fremhevet kompetanse innen fysioterapien. Dessuten fokuserer KFB på langvarig endring gjennom å fremme selvstendighet, mestringstro og indre kontrollplassering (21,22), noe som er i tråd med Norsk Fysioterapeutforbunds definisjon av kunnskapsbasert fysioterapi (23). I sammenheng med å fremme selvstendighet begrenses passiv behandling for å prioritere aktiv egenmestring (8,12).
KFB krever mye av fysioterapeuten, men også av pasienten. Pasienten bør være klar for endring og motivert for å ta førersetet i egen behandling, samt åpen for nye forklaringer på smerte og utprøving av nye strategier. En kvalitativ studie har vist at pasienter som utviklet en biopsykososial forståelse tok i bruk aktive mestringsstrategier, oppnådde høyere mestringstro og redusert bevegelsesfrykt. Dette var også de som hadde god effekt av KFB i form av mindre smerter og begrensninger på lang sikt, og de gjenopptok verdsatt aktivitet samtidig som de var optimistiske til fremtiden. Pasienter som fortsatte å se på smerter som primært strukturelle og ikke anvendte aktive mestringsstrategier oppnådde ingen endring etter KFB, og beskrev lav mestringstro og fryktet smerteforverring (19).
Flere studier har vist positive resultater av KFB på lang sikt (11, 24-26). Kontroll over smertene og redusert smerteintensitet, bevegelsesfrykt og smerterelatert frykt er identifisert som viktige faktorer for å oppnå effekt av KFB (17).
Kritikk av litteraturen
KFB ble utviklet av Peter O’Sullivan (13) og hans forskningsgruppe, og det er få utenfor denne gruppen som har forsket på tilnærmingen. Dermed er den originale forskergruppen ansvarlige for majoriteten av artiklene om KFB og flere i gruppen har rapportert å få betalt for å holde kurs i KFB (8,12). Slike økonomiske interesser kan øke risikoen for at forskergruppen overvurderer sin egen tilnærming og fremstiller KFB i et overdrevent positivt lys. I nesten alle våre inkluderte artikler fremstilles tilnærmingen i et veldig positivt lys. De eneste studiene som har belyst noen av utfordringene med KFB er kvalitative studier (16,18,19), som viste at ikke alle opplevde effekt av behandlingen.
Konklusjon
KFB fremstår som en moderne og kunnskapsbasert tilnærming som setter egenmestring i fokus, og som skreddersys til den enkelte pasienten. Tilnærmingen krever mye av fysioterapeuten, men virker å være et klinisk rammeverk som fysioterapeuter kan se til ved behandling av langvarige muskel- og skjelettsmerter.
Litteraturliste
1. James SL, Abate D, Abate KH, Abay SM, Abbafati C, Abbasi N, Abbastabar H, Abd-Allah F, Abdela J, Abdelalim A, Abdollahpour I. Global, regional, and national incidence, prevalence, 7and years lived with disability for 354 diseases and injuries for 195 countries and territories, 1990–2017: a systematic analysis for the Global Burden of Disease Study 2017. The Lancet. 2018 Nov 10;392(10159):1789-858. DOI: 10.1016/S0140-6736(18)32279-7
2. NAV (2019). SYFRA560 Legemeldt sykefravær etter diagnose og bosted. 3. kvartal 2014-2019.
3. Kinge JM, Knudsen AK, Skirbekk V, Vollset SE. Musculoskeletal disorders in Norway: prevalence of chronicity and use of primary and specialist health care services. BMC musculoskeletal disorders. 2015 Dec 1;16(1):75. DOI: 10.1186/s12891-015-0536-z
4. Lærum E, Brage S, Ihlebæk C, Johnsen K, Natvig B, Aas E. Et muskel-og skjelettregnskap. Forekomst og kostnader knyttet til skader, sykdommer og plager i muskel-og skjelettsystemet (A musculoskeletal accounting prevalence and expenses associated with injuries, diseases and ailments of the musculoskeletal system). 2013.
5. Jamtvedt G, Hagen KB, Bjørndal A. Kunnskapsbasert fysioterapi: metoder og arbeidsmåter. Gyldendal akademisk; 2015.
6. Lin I, Wiles L, Waller R, Goucke R, Nagree Y, Gibberd M, Straker L, Maher CG, O’Sullivan PP. What does best practice care for musculoskeletal pain look like? Eleven consistent recommendations from high-quality clinical practice guidelines: systematic review. British journal of sports medicine. 2020 Jan 1;54(2):79-86. DOI: 10.1136/bjsports-2018-099878
7. Kamper SJ, Apeldoorn AT, Chiarotto A, Smeets RJ, Ostelo RW, Guzman J, Van Tulder MW. Multidisciplinary biopsychosocial rehabilitation for chronic low back pain: Cochrane systematic review and meta-analysis. Bmj. 2015 Feb 18;350. DOI: https://doi.org/10.1136/bmj.h444
8. O’Sullivan K, O’Keeffe M, Forster BB, Qamar SR, van der Westhuizen A, O’Sullivan PB. Managing low back pain in active adolescents. Best Practice & Research Clinical Rheumatology. 2019 Feb 1;33(1):102-21. DOI: 10.1016/j.berh.2019.02.005
9. Vibe Fersum K, O’Sullivan P, Skouen JS, Smith A, Kvåle A. Efficacy of classification-based cognitive functional therapy in patients with non-specific chronic low back pain: A randomized controlled trial. European journal of pain, 17(6),916-928. DOI: 10.1002/j.1532-2149.2012.00252.x
10. O’Sullivan P. It’s time for change with the management of non-specific chronic low back pain. (2012): 224-227. DOI: 10.1136/bjsm.2010.081638
11. Caneiro JP, Smith A, Rabey M, Moseley GL, O’Sullivan P. Process of change in pain-related fear: clinical insights from a single case report of persistent back pain managed with cognitive functional therapy. JOSPT. 2017 Sep;47(9):637-51. DOI: 10.2519/jospt.2017.7371
12. O’Sullivan PB, Caneiro JP, O’Keeffe M, Smith A, Dankaerts W, Fersum K, O’Sullivan K. Cognitive functional therapy: an integrated behavioral approach for the targeted management of disabling low back pain. Physical therapy. 2018 May 1;98(5):408-23. DOI: 10.1093/ptj/pzy022
13. O’Sullivan P. Diagnosis and classification of chronic low back pain disorders: maladaptive movement and motor control impairments as underlying mechanism. Manual therapy. 2005 Nov 1;10(4):242-55. DOI: 10.1016/j.math.2005.07.001
14. Peters MD, Godfrey CM, Khalil H, McInerney P, Parker D, Soares CB. Guidance for conducting systematic scoping reviews. International journal of evidence-based healthcare. 2015 Sep 1;13(3):141-6. DOI: 10.1097/XEB.0000000000000050
15. Arksey H, O’Malley L. Scoping studies: towards a methodological framework. International journal of social research methodology. 2005 Feb 1;8(1):19-32. DOI: 10.1080/1364557032000119616
16. Synnott A, O’Keeffe M, Bunzli S, Dankaerts W, O’Sullivan P, Robinson K, O’Sullivan K. Physiotherapists report improved understanding of and attitude toward the cognitive, psychological and social dimensions of chronic low back pain after cognitive functional therapy training: a qualitative study. Journal of physiotherapy. 2016 Oct 1;62(4):215-21. DOI: 10.1016/j.jphys.2016.08.002
17. Caneiro JP, Smith A, Linton SJ, Moseley GL, O’Sullivan P. How does change unfold? an evaluation of the process of change in four people with chronic low back pain and high pain-related fear managed with Cognitive Functional Therapy: A replicated single-case experimental design study. Behaviour research and therapy. 2019 Jun 1;117:28-39. DOI: 10.1016/j.brat.2019.02.007
18. Cowell I, O’Sullivan P, O’Sullivan K, Poyton R, McGregor A, Murtagh G. The perspectives of physiotherapists on managing nonspecific low back pain following a training programme in cognitive functional therapy: A qualitative study. Musculoskeletal care. 2019 Mar;17(1):79-90. DOI: 10.1002/msc.1370
19. Bunzli S, McEvoy S, Dankaerts W, O’Sullivan P, O’Sullivan K. Patient perspectives on participation in cognitive functional therapy for chronic low back pain. Physical therapy. 2016 Sep 1;96(9):1397-407. DOI: 10.2522/ptj.20140570
20. Synnott A, O’Keeffe M, Bunzli S, Dankaerts W, O’Sullivan P, O’Sullivan K. Physiotherapists may stigmatise or feel unprepared to treat people with low back pain and psychosocial factors that influence recovery: a systematic review. Journal of physiotherapy, 61(2), 68-76. DOI: 10.1016/j.jphys.2015.02.016
21. Keedy NH, Keffala VJ, Altmaier EM, Chen JJ. Health locus of control and self-efficacy predict back pain rehabilitation outcomes. The Iowa orthopaedic journal. 2014;34:158. PMID: 25328476 PMCID: PMC4127740
22. Bodenheimer T, Lorig K, Holman H, Grumbach K. Patient self-management of chronic disease in primary care. Jama. 2002 Nov 20;288(19):2469-75. DOI: 10.1001/jama.288.19.2469
23. Norsk Fysioterapeutforbund. Hva er fysioterapi? – utdypet. Hentet fra https://fysio.no/Hva-er-fysioterapi/Hva-er-fysioterapi-utdypet
24. O’Sullivan K, Dankaerts W, O’Sullivan L, O’Sullivan PB. Cognitive functional therapy for disabling nonspecific chronic low back pain: multiple case-cohort study. Physical therapy. 2015 Nov 1;95(11):1478-88. DOI: 10.2522/ptj.20140406
25. O’Keeffe M, O’Sullivan P, Purtill H, Bargary N, O’Sullivan K. Cognitive functional therapy compared with a group-based exercise and education intervention for chronic low back pain: a multicentre randomised controlled trial (RCT). BJSM. 2020 Jul 1;54(13):782-9. DOI: 10.1136/bjsports-2019-100780
26. Meziat-Filho N, Lima M, Fernandez J, Reis FJ. Cognitive Functional Therapy (CFT) for chronic non-specific neck pain. Journal of bodywork and movement therapies. 2018 Jan 1;22(1):32-6. DOI: 10.1016/j.jbmt.2017.03.010
© Author(s) (or their employer(s)) 2021. Re-use permitted under CC BY-NC. No commercial re-use. See rights and permissions (https://creativecommons.org/licenses/by-nc/4.0/). Published by Fysioterapeuten.























