Fagfellevurdert

Tid for å tenke nytt om fysioterapi til pasienter med fibromyalgi
Vitenskapelig artikkel
Anne Marit Mengshoel, professor, fysioterapeut, Avdeling for tverrfaglig helsevitenskap, Institutt for helse og samfunn, Medisinsk Fakultet, Universitetet i Oslo. a.m.mengshoel @medisin.uio.no.
Denne vitenskapelig artikkelen er fagfellevurdert etter Fysioterapeutens retningslinjer, og ble akseptert 9.juni 2021. Studien er godkjent av Norsk Samfunnsvitenskapelig Datatjeneste (nr. 2018/57956/3/EPA). Ingen interessekonflikter oppgitt.
Sammendrag
Hensikt: Det er mye usikkerhet knyttet til diagnostisering og behandling av pasienter med fibromyalgi (FM). I denne studien kartlegges hvilke medisinske spesialister som utreder pasienter for diagnose, hvilke yrkesgrupper oppsøkes for behandling, og pasienters utbytte av behandling.
Metoder: Deltagerne ble inkludert fortløpende etter hvert de ble henvist til et pasientundervisningsopplegg innen spesialisthelsetjenesten. Pasientene fylte ut et strukturert spørreskjema om hvilke medisinske spesialister og faggrupper de hadde vært hos og utbytte av behandling. Alvorlighetsgrad av FM ble målt med Fibromyalgia Survey Questionnaire.
Resultater: I studien deltok 130 pasienter (84% kvinner), 44% var fullt/delvis yrkesaktive, og 95% hadde alvorlig eller svært alvorlig grad av FM. Tidligere hadde pasientene i gjennomsnitt (standardavvik) blitt utredet hos medisinske spesialister innen 2 (2) ulike områder og hadde blitt behandlet hos 4 (2) ulike yrkesgrupper. Flest hadde vært hos fastlege (98%) og fysioterapeut (87%) i primærhelsetjenesten. Pasientene anga lite utbytte av behandlingene de hadde fått.
Konklusjon: Flere av pasientene var storforbrukere av helsetjenester, og pasientene mente at de hadde hatt begrenset utbytte av behandling. Ettersom primærhelsetjenesten har ansvar for behandling av pasienter med FM, trengs det å tenke nytt om fysioterapi og samarbeid med fastleger i primærhelsetjenesten.
Nøkkelord: Fibromyalgi, bruk av helsetjenester, fysioterapi.
Abstract
Time for rethinking physiotherapy for patients with fibromyalgia
Objective: There is uncertainty about diagnostics and treatment of patients with fibromyalgia (FM). This study maps which medical specialists and health professional groups are involved in diagnostics and treatment, and to what extent patients find treatments beneficial.
Methods: Patients were included consecutively when referred to a patient education programme at a rheumatism hospital in Norway. The patients filled in a structured questionnaire about their previous use of health services and treatment benefits. The Fibromyalgia Survey Questionnaire assessed the severity of FM.
Results: The study included 130 patients (84% women), 44% were fully/partially employed, and 95% had severe or very severe FM. The patients had been examined for diagnosis by medical specialists in mean (standard deviation) 2 (2) various fields and had been treated by 4 (2) different health professional groups. Most patients had been to physicians (98%) and physiotherapists (87%) in primary health care, but they reported little or short-term benefits.
Conclusion: The patients were high consumers of health services, however, they found them to be of minor significance. Since the primary health service is responsible for treating patients with FM in the future, rethinking physiotherapy and collaborative routines with physicians in the primary health care is needed.
Keywords: Fibromyalgia, health service use, physiotherapy.
Innledning
Fibromyalgi (FM) er en kronisk smertetilstand hvor symptomer ikke kan påvises og forklares ved funn på f.eks. blodprøver eller røntgen. Smertene ved FM er vedvarende, generelt utbredt i kroppen og har svingende forløp (1). Pasientene har også utfordringer knyttet til f.eks. uttalt tretthet, søvn- og konsentrasjonsproblemer, depresjon, hodepine, irritabel tarm og nedsatt fungeringsevne (2). FM tenkes være resultat av interaksjon mellom patofysiologiske forandringer i sentralnervesystem, nevroendokrine system, autonome nervesystem, immunsystem og stressregulering, samt genetisk sårbarhet og psykologiske mekanismer (3, 4). FM kan utvikles gradvis ved at smerter kommer og går ulike steder i kroppen for så å ende opp med generelt utbredte, vedvarende smerter og andre plager. Symptomdebut kan også være mer akutt og knyttet til vanskelige hendelser, overbelastning, skader eller traumer (5). En snikende debut gjør at det gjerne tar tid før pasienter synes plagene er så forstyrrende at de oppsøker helsevesenet for å få hjelp, og det samme gjelder for den mer akutte debutformen, da pasienter ofte tenker at plagene vil gå over av seg selv (5).
Når pasienter til slutt oppsøker helsetjenesten, må de gjerne gjennomgå lange utredningsprosesser for å finne ut hva som feiler dem (6). En av grunnene er at symptomene ved FM ligner på symptombilde ved en rekke andre sykdommer - f.eks. ulike revmatiske, metabolske, nevrologiske og psykiatriske tilstander (4). Pasienter kan dermed bli sendt til ulike medisinske spesialister for utredning (7). En undersøkelse blant leger i Europa, Mexico og Sør-Korea viste at det kan ta i gjennomsnitt to år før diagnosen FM settes (7). I mellomtiden kan pasienter «frykte det verste», samtidig som de kan bli beskyldt for å overdrive trivielle plager (5). Ventetid og negative beskyldninger kan føre til usikkerhet og bekymring hos pasientene. For helsepersonell fører negative funn på medisinske undersøkelser til usikkerhet om hva som feiler pasientene, og hvordan de best kan hjelpe dem (5). Paradoksalt nok kan helseprofesjonelles faglige usikkerhet resultere i at pasienter blir oppfattet som «vanskelige» (8). For å få et pusterom fra det leger kan omtale som «heart-sinking» pasienter, henvises gjerne pasientene til fysioterapi (9).
Det er ingen kjent kurativ behandling for FM, og i 2017 publiserte den europeiske revmatologiske organisasjonen European League Against Rheumatism (EULAR) evidens-baserte retningslinjer for behandling av FM (10). Retningslinjene ble utviklet av 18 medlemmer med ulike medisinske spesialiteter, pasienter og sykepleier (ingen fysioterapeut). Med utgangspunkt i systematisk litteraturgjennomgang av effektstudier anbefalte gruppen at diagnose skal avklares raskt slik at behandling kan starte tidlig, og da først og fremst med ikke-medikamentelle behandlinger. Ut fra sterk evidens ble kondisjons- og styrketrening anbefalt som førstevalg. Kognitiv adferdsterapi ble anbefalt for pasienter med depresjon og uhensiktsmessige mestringsstrategier. Ellers foreslo gruppen multimodale behandlinger, akupunktur, hydroterapi og meditative behandlingsformer som qigong, yoga og tai chi. Imidlertid har alle de foreslåtte behandlingstiltakene bare moderat og kortvarig effekt (11). I klinisk praksis viser det seg også at pasienter gjerne ikke følger anbefalingene, da de ikke synes det hjelper, eller erfarer negative virkninger. I en nylig publisert systematisk litteraturstudie påpekes det at pasienter mener helsepersonell mangler kunnskap om FM, og det finnes heller ikke modeller og rutiner for koordinerte tjenester for pasientgruppen (8). I 2017-2019 samarbeidet et tverrfaglig rehabiliteringsteam og to forskere om å utvikle et pasientundervisningsprogram i en revmatologisk spesialisthelsetjeneste, og det nye opplegget ble prøvd ut og funnet meningsfullt og nyttig av både pasienter og helsepersonell (12). Opplegget legger til grunn at stress knyttet til FM og livet i sin alminnelighet er med på å vedlikeholde FM. Det handler således om at pasienter oppdager sammenheng mellom plager, hverdagsliv og ønsker for eget liv for å gjøre noe med sin situasjon. I forbindelse med denne studien ble det samlet inn mye data. Hensikten med denne artikkelen er å undersøke hvilke medisinske spesialister som hadde utredet pasientene for diagnose, hvilke faggrupper som hadde vært involvert i behandling, og hva slags utbytte pasientene mente de hadde hatt av behandlingstilbudene.
Metode
Design og etikk
Studien er en del av prosjektet «Utvikling av intervensjon for pasienter med fibromyalgi» hvor pasienter som ble henvist til å delta på et lærings- og mestringskurs for pasienter med FM ved Revmatismesykehuset A/S, Lillehammer, deltok. Pasientene ble rekruttert fortløpende i 2018 etter hvert som de ble henvist til enten poliklinisk pasientundervisning i «Raskere tilbake-ordningen», eller til en ukes pasientundervisningsopplegg for inneliggende pasienter ved sykehuset. Pasientene var hjemmehørende i flere kommuner i Innlandet, og alle besvarte et strukturert spørreskjema ved oppstart. Studien er godkjent av Norsk Samfunnsvitenskapelig Datatjeneste (nr. 2018/57956/3/EPA). Pasientene samtykte til å delta etter å ha fått skriftlig og muntlig informasjon om studiens formål, innhold og om at de kunne trekke seg fra studien uten konsekvenser for videre behandling ved sykehuset.
Strukturerte spørreskjema
Pasientene besvarte et strukturert spørreskjema om personalia, yrkesstatus, sykdomsvarighet, hvilke medisinske spesialister de hadde vært hos for utredning av diagnose, hvilke radiologiske undersøkelser de hadde gjennomgått, hvilke helsefaggrupper de hadde oppsøkt for behandling og utbytte av behandlingene. I tillegg ble alvorlighet av FM undersøkt ved hjelp av Fibromyalgia Survey Questionnaire (13). Spørreskjemaet er oversatt til norsk og funnet valid og reliabelt (14). Pasientene anga hvorvidt de hadde smerter eller ikke 19 ulike steder i kroppen. Antall smertelokalisasjoner ble summert til Widespread Pain Index, mulig variasjon 0 til 19. Symptom Severity Score summeres ut fra grad av utmattelse, problem med å tenke og huske, våkne opp uten å føle seg uthvilt som angis fra 0 (ikke noe problem) til 3 (forstyrrer livsutfoldelse i stor grad), samt antall «ja» på forekomst av smerte/krampe i nedre del av magen, depresjon eller hodepine i løpet av de siste 6 månedene. Summen kan variere fra 0 (best) til 12 (verst). Summen av de to skalaene gir Fibromyalgia Score (FS) som uttrykker alvorlighetsgrad av FM (fra 0-31). Basert på FS graderes alvorlighet som ingen (0–3), mild (4–7), moderat (8–11), alvorlig (12–19) og meget alvorlig (20–31) (20). Generaliserte smerter vurderes ut fra smerte i høyre/venstre sides overekstremitet og underekstremitet, samt i ryggsøyle (aksialt), i alt 5 kroppsregioner.
Statistiske analyser
Det ble utført deskriptive analyser, og ordinale data gis i prosent og kontinuerlige data som gjennomsnitt og standardavvik (SD). T-test for uavhengig utvalg ble benyttet for å undersøke om det var forskjell i alvorlighetsgrad av FM mellom de polikliniske og innlagte pasientene i utvalget.
Resultater
Demografiske data og alvorlighetsgrad av FM
Alle forespurte pasienter samtykket til å delta i studien. Personkarakteristika er vist i tabell 1. Utvalget består av 130 pasienter (84% kvinner) hvorav 44% var helt eller delvis yrkesaktive på undersøkelsestidspunktet, og 95% hadde fått diagnosen FM hvorav 59% hadde fått diagnosen i løpet av det siste året. De resterende seks sa de var under utredning, og de oppfylte også kriteriene for diagnosen FM (15). Bortsett fra en pasient rapportere alle aksiale smerter, 120 (92%) pasienter hadde smerte i 4 eller 5 kroppsregioner, og 10 (8%) pasienter hadde smerte i kun 3 kroppsregioner. Alvorlighetsgrad var mild hos 1%, moderat hos 4%, alvorlig hos 23% og meget alvorlig hos 72%. Alvorlighetsgrad av FM blant pasienter som fikk poliklinisk pasientundervisning var i gjennomsnitt (SD) 21.4 (5.1) versus 23.2 (3.7) for pasienter som var innlagt for pasientundervisning på sykehuset, p=0.03.
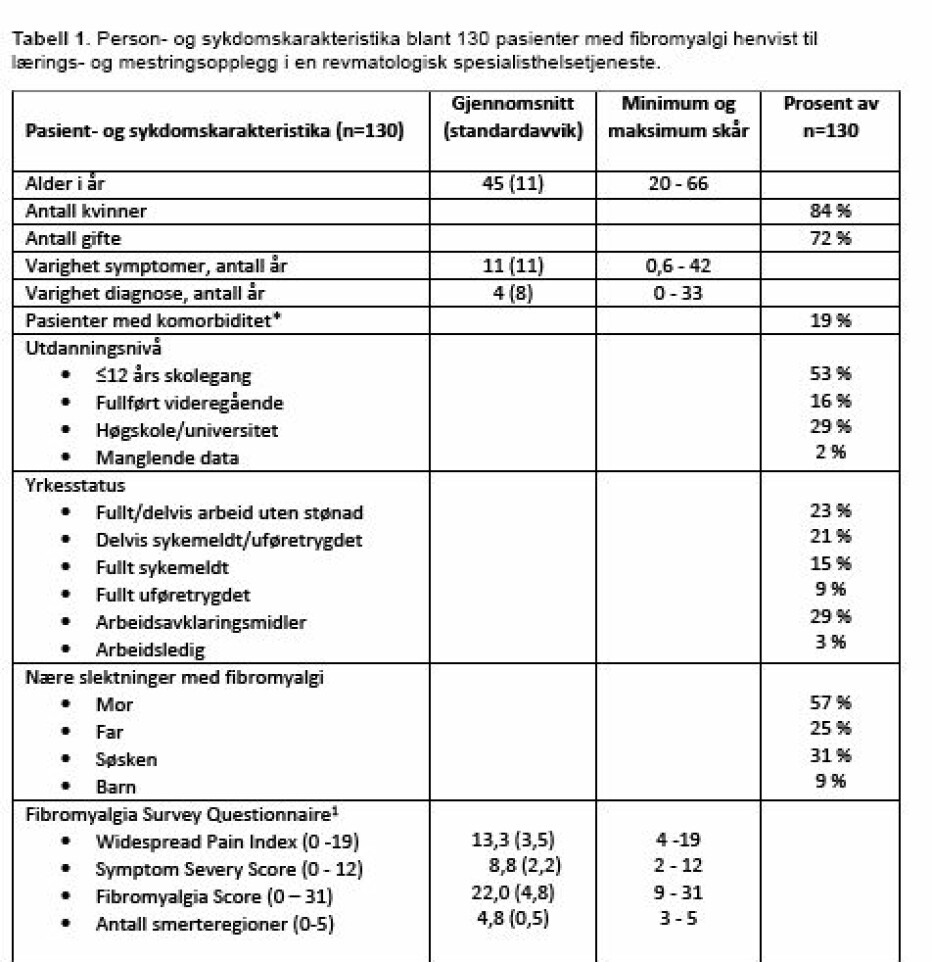
Tidligere spesialiserte utredninger og behandlere
Pasientene hadde vært til utredning i gjennomsnitt (SD) hos leger innen 2 (2) ulike medisinske spesialiteter, og de hadde gjennomgått 2 (1) ulike radiologiske undersøkelser. Pasientene hadde vært til undersøkelse og behandling hos flere yrkesgrupper, i gjennomsnitt 4 (2). De fleste hadde vært hos fastlege (97%) og fysioterapeut (85%), tabell 2.
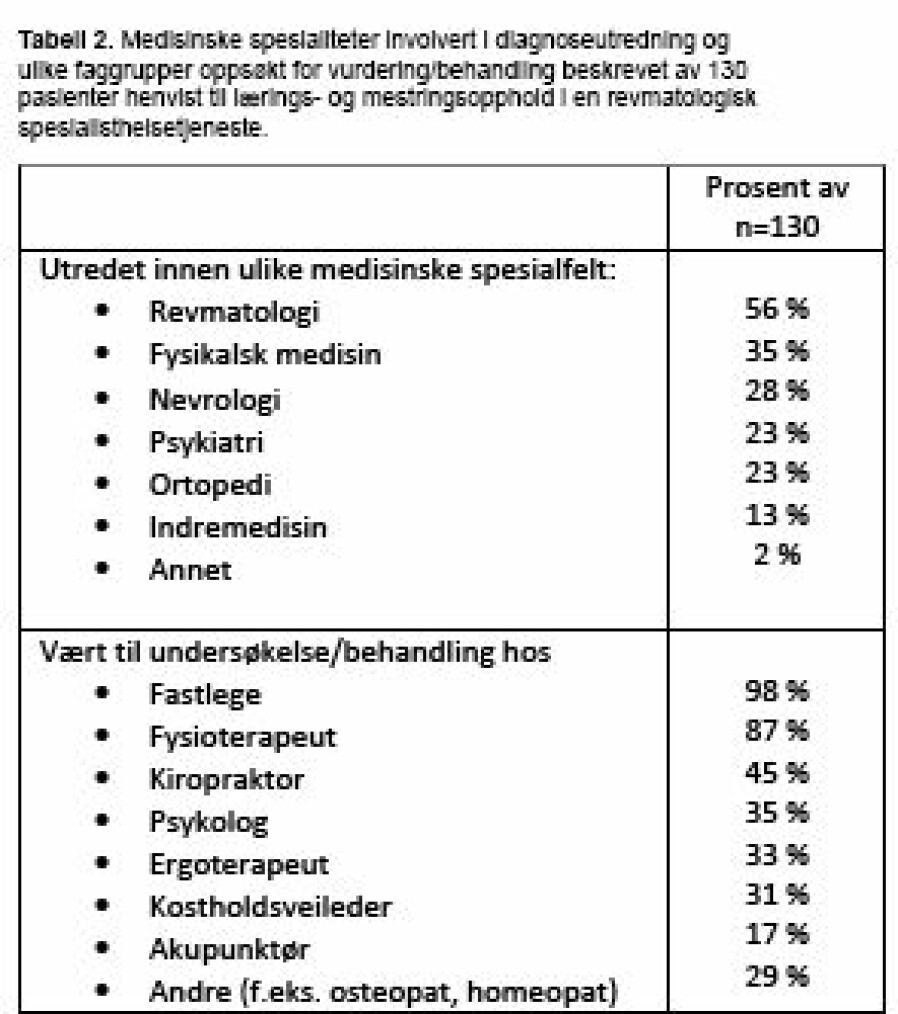
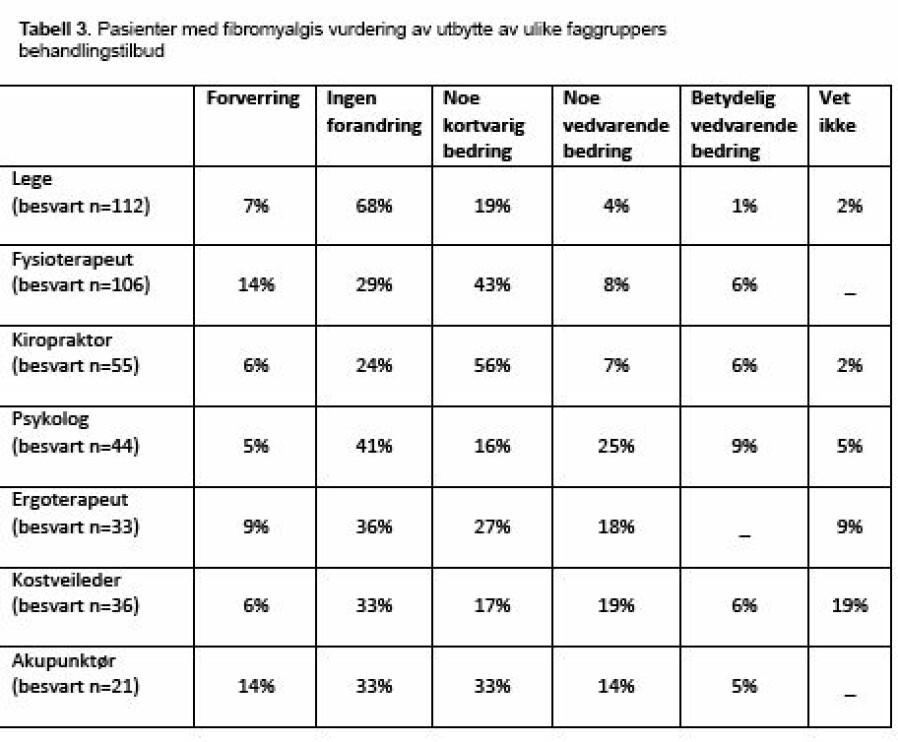
Utbytte av undersøkelses og behandlingstiltak hos ulike helseprofesjoner
Gjennomgående anga pasientene sjelden betydelig eller varig utbytte av behandling hos de ulike faggruppene (tabell 3). Selv om nesten alle pasientene hadde vært hos fastleger og fysioterapeuter, mente de at de hadde hatt lite utbytte av det. Pasienter var varierende fornøyd med hvordan de generelt hadde blitt møtt i helsevesenet; svært fornøyd (19%), middels fornøyd (26%), litt både og (38%), ganske misfornøyd (15%), og svært misfornøyde (3%).
Diskusjon
Hensikten med studien var å kartlegge bruk av helsetjenester og utbytte av behandlinger hos en gruppe pasienter som var henvist til pasientundervisning innen spesialisthelsetjenesten. Mange hadde tidligere blitt utredet hos flere ulike medisinske spesialister, og blitt undersøkt med flere radiologiske metoder. De hadde også vært til behandling hos flere ulike faggrupper, oftest fastleger og fysioterapeuter, men de anga lite utbytte av behandlingstilbudene.
I vår studie ble pasientene henvist til å delta i et tverrfaglig pasientundervisningsopplegg for pasienter med FM i spesialisthelsetjenesten. En kunne således tenke seg at disse pasientene hadde en alvorligere grad av FM enn pasienter som vanligvis tas hand om i primærhelsetjenesten. De fleste hadde alvorlig eller svært alvorlig grad av FM. Førti av pasientene i vår studie var henvist til pasientundervisning knyttet til sykehusets «Raskere tilbake–ordning», og således ble de vurdert til å kunne være friske nok til å kunne fortsette i arbeidslivet. Flest pasienter var imidlertid henvist til et ukeskurs for innlagte pasienter ved sykehusets lærings- og mestringsavdeling. Henvisningsgrunn for disse er ukjent. Men selv om det var statistisk signifikant forskjell mellom alvorlighetsgrad av FM hos gruppen pasienter henvist til «Raskere tilbake» og pasientundervisning for innlagte pasienter, var forskjellen så liten at den neppe var av stor klinisk betydning. Fors og medarbeidere (14) rekrutterte pasienter fra pasientorganisasjoner til sin studie, og dermed kan en anta at deres studie rekrutterte deltagere som både var brukere og ikke brukere av helsetjenester. Imidlertid var alvorlighetsgrad hos deltagerne i deres og vår studie i stor grad overlappende. Det kan likevel være andre årsaker enn alvorlighetsgrad som lå til grunn for at pasienter ble henvist til tverrfaglig pasientundervisning i spesialisthelsetjenesten. Manglende varig utbytte fra behandlinger hos flere ulike faggrupper kan tyde på at det var prøvd ut mye forskjellig behandling uten hell, og at pasientene derfor ble henvist til spesialisthelsetjenesten. På den andre siden tyder funnene i en metasyntese av kvalitative studier på at det er en generell trend at først må pasienter gjennomgå en lang utredningsprosess før de får diagnosen FM, og deretter ser det ut som de fortsetter med utprøving av ulike behandlingstilbud uten at det nødvendigvis lykkes å finne noe som hjelper (5).
I en nylig publisert artikkel argumenteres det for at pasienter med FM skal følges opp i primærhelsetjenesten med pasientsentrert tilnærming og skreddersydde løsninger for den enkelte pasient (8). Imidlertid er det ikke innlysende hva skreddersydde og individualiserte løsninger for pasienter med FM skulle være. I Helsedirektoratets Prioriteringsveileder i revmatologi (16) understrekes det at behandling av FM er et «allmennmedisinsk ansvarsområde og generelt uten behov for spesialisthelsetjenester». Men det finnes så langt ingen nasjonal veileder for utredning og behandling av pasienter med FM verken for spesialist- eller primærhelsetjeneste. Vår studie tyder på at det i primærhelsetjenesten i stor grad er leger og fysioterapeuter som har ansvar for pasienter med FM, og at pasientene også angir dårlig utbytte fra deres tjenester. Det påhviler dermed disse faggruppene et særskilt ansvar å utvikle en bedre praksis.
I en kartleggingsstudie i 1990 ble pasienter med FM spurt om betydning av ulike fysioterapitiltak, og den gang kom generell trening noe bedre ut enn f.eks. massasje og elektroterapi (17). Dessverre ble det ikke spurt om hva slags fysioterapi pasientene hadde fått i denne studien. Men ut fra kunnskap om fysioterapi i dag og EULAR-anbefalingene, antas det at kondisjons- og styrketrening har hatt en sentral plass. Imidlertid tilbyr fysioterapeuter mer intensiv trening i dag enn de gjorde på 1980- og 90-tallet. I kvalitative intervju med pasienter med langvarige muskelskjelettplager, fremkom det at fysioterapeuter ikke nødvendigvis tilpasser treningsopplegg til den enkelte pasients tåleevne (18). Det kan også være slik at trening ikke skal være førstevalg dersom plagene fremstår som uforståelige og livet som et kaos. Da må pasienter først gjøre de nye erfaringene begripelige for så å finne ut hvordan den nye situasjonen kan håndteres (19). Det er trolig først da at det gir mening å starte å trene (20). En tankevekker i så måte er at kvinner som hadde kommet seg av FM, begynte først å trene da de var så å si bra igjen, og da var det for å forebygge tilbakefall (21).
Det er tidligere vist at jo flere selvrapporterte smertelokalisasjoner pasienter har, dess alvorligere er tilstanden og funksjonsproblemene (22). Antall smertelokalisasjoner inngår i vurdering av alvorlighetsgrad av FM (13), også kalt grad av «central sensitivity» eller «poly-symptomatic distress» (23). Alvorlighet knyttet til sentral sensitivering og «distress» tyder på at generaliserte smerter må forstås og behandles på en annen måte enn lokaliserte smerter (24). Istedenfor lokal smertebehandling kan det være mer hensiktsmessig å fokusere på tiltak for å «roe» ned f.eks. informere og støtte pasienter i å finne måter å bedre søvn, redusere unødvendig stress i hverdagen og gjøre justeringer i hverdagslivet (12). Tilbud til pasienter med FM er i dag betydelig redusert i spesialisthelsetjenesten i tråd med Helsedirektoratets anbefalinger. Dermed er det viktig å overføre kunnskap og erfaring fra spesialist - til primærhelsetjeneste. Fysiofondet har gitt finansiell støtte til et postdoktorprosjekt, og Hedda Eik arbeider nå med å utvikle fysioterapitiltak for pasienter med FM i samarbeid med fysioterapeuter i primærhelsetjenesten.
Styrker og svakheter ved studien
Pasientene besvarte spørreskjema knyttet til personopplysninger, bruk og utbytte av helsetjenester som vi har prøvd ut og anvendt i en tidligere studie (25). Den gang ble spørsmålene prøvd ut i forkant av studien for å finne ut om spørsmålene var entydige og ble justert etter de innspill vi fikk. Både i den tidligere studien og i denne var det få «missing»-svar i besvarelsen, og det var heller ikke systematikk i hvilke spørsmål som ikke var utfylt. Det tyder på at spørsmålene var forståelige og lette å svare på. Det er derfor grunn til å tro at besvarelsene er valide. Alle pasientene som ble henvist til pasientundervisning ble spurt og deltok i spørreundersøkelsen. Det var dermed ingen seleksjon av pasienter i rekrutteringsperioden. Studiens interne validitet synes derfor å være god.
Det er god spredning i utvalget når det gjelder demografiske variable og geografisk spredning, da pasientene er fra både byer og bygder i Innlandet, og dermed fra mange ulike kliniske praksiser. Likevel er det grunn til å stille kritiske spørsmål ved den eksterne validiteten, dvs. om resultatene kan generaliseres til pasienter som behandles i primærhelsetjenesten generelt. Det kan være at mange pasienter raskt får avklart diagnose og kommer tidlig i gang med adekvat behandling i primærhelsetjenesten. En kan ikke se bort fra at pasientene i denne studien, er de som har «prøvd alt» og som er gitt opp av primærhelsetjenesten. Men det er likevel grunn til å tro at det finnes flere pasienter som er i «samme båt», og dermed vil noen kunne miste et adekvat behandlingstilbud når Helsedirektoratets Prioriteringsveileder skal etterleves.
Konklusjon
Pasienter med FM, som var henvist til revmatologisk spesialisthelsetjeneste, hadde tidligere blitt utredet for diagnose av flere medisinske spesialister. De hadde også blitt behandlet av mange faggrupper uten at de hadde hatt vesentlig utbytte av det. De fleste hadde vært hos fastleger og fysioterapeuter i primærhelsetjenesten. Når nå spesialisthelsetjeneste ikke lenger skal behandle pasienter med FM, er det derfor viktig å utvikle fysioterapi og samarbeidsrutiner med fastleger for å bedre tilbudet for denne pasientgruppen i primærhelsetjenesten.
Takk til ansatte ved Rehabiliteringsavdelingen ved Revmatismesykehuset A/S Lillehammer som deltok i datainnsamling til studien. En spesiell takk til leder for rehabiliteringsenheten ved sykehuset på undersøkelsestidspunktet, Åse Skarbø, for hennes entusiasme og engasjement i prosjektperioden, og til postdoktor Hedda Eik og professor Astrid Klopstad Wahl ved Avdeling for tverrfaglig helseforskning ved Universitetet i Oslo, for gjennomlesing og nyttige kommentar til et tidligere utkast av manuskriptet. Prosjektet "Utvikling av intervensjon for pasienter med fibromyalgi" er finansiert av DAM gjennom Norske Kvinners Sanitetsforening
Referanser
1. Sim J, Madden S. Illness experience in fibromyalgia syndrome: a metasynthesis of qualitative studies. Soc Sci Med 2008 Jul;67(1):57-67 . DOI: 10.1016/j.socscimed.2008.03.003
2. Arnold LM, Crofford LJ, Mease PJ, Burgess SM, Palmer SC, Abetz L, et al. Patient perspectives on the impact of fibromyalgia. Patient Educ Couns 2008;73:114-20. https://doi.org/10.1016/j.pec.2008.06.005
3. Littlejohn G, Guymer E. Key milestones contributing to the understanding of the mechanisms underlying fibromyalgia. Biomedicines 2020;8:223. https://doi.org/10.3390/biomedicines8070223
4. Arnold LM, Bennett RM, Crofford LJ, Dean LE, Clauw DJ, Goldenberg DL, et al. AAPT diagnostic criteria for fibromyalgia. J Pain 2019;20:611-28. https://doi.org/10.1016/j.jpain.2018.10.008
5. Mengshoel AM, Sim J, Ahlsen B, Madden S. Diagnostic experiences of patients with fibromyalgia - A meta-ethnography. Chron Illn 2018;14:194-211. DOI: 10.1177/1742395317718035
6. Madden S, Sim J. Acquiring a diagnosis of fibromyalgia syndrome: The sociology of diagnosis. Soc Theor Health 2016;14:88-108. https://doi.org/10.1057/sth.2015.7
7. Choy E, Perrot S, Leon T, Kaplan J, Petersel D, Ginovker A, et al. A patient survey of the impact of fibromyalgia and the journey to diagnosis. BMC Health Serv Res 2010;10:102. https://doi.org/10.1186/1472-6963-10-102
8. Doebl S, Macfarlane GJ, Hollick RJ. "No one wants to look after the fibro patient". Understanding models, and patient perspectives, of care for fibromyalgia: reviews of current evidence. Pain 2020: 161:1716-25. DOI: 10.1097/j.pain.0000000000001870
9. Clemence ML, Seamark DA. GP referral for physiotherapy to musculoskeletal conditions - a qualitative study. Fam Pract 2003;20:578-82. https://doi.org/10.1093/fampra/cmg515
10. Macfarlane GJ, Kronisch C, Dean LE, Atzeni F, Hauser W, Fluss E, et al. EULAR revised recommendations for the management of fibromyalgia. Ann Rheum Dis 2017;76:318-28. DOI: 10.1136/annrheumdis-2016-209724
11. Sarzi-Puttini P, Atzeni F, Salaffi F, Cazzola M, Benucci M, Mease PJ. Multidisciplinary approach to fibromyalgia: What is the teaching? Best Pract Res Clin Rheumatol 2011;25:311-9. https://doi.org/10.1016/j.berh.2011.03.001
12. Mengshoel AM, Skarbø Å, Hasselknippe E, Petterson T, Brandsar NL, Askmann E, et al. Enabling personal recovery from fibromyalgia – theoretical rationale, content and meaning of a person-centred, recovery-oriented programme. BMC Health Serv Res 2021;21:339. https://doi.org/10.1186/s12913-021-06295-6
13. Wolfe F, Walitt BT, Rasker JJ, Katz RS, Häuser W. The use of polysymptomatic distress categories in the evaluation of fibromyalgia (FM) and FM severity. J Rheumatol 2015;42:1494-501. https://doi.org/10.3899/jrheum.141519
14. Fors EA, Wensaas KA, Eide H, Jaatun EA, Clauw DJ, Wolfe F, et al. Fibromyalgia 2016 criteria and assessments: comprehensive validation in a Norwegian population. Scand J Pain 2020. https://doi.org/10.1515/sjpain-2020-0002
15. Wolfe FMD, Clauw DJMD, Fitzcharles M-AMD, Goldenberg DLMD, Häuser WMD, Katz RLMD, et al. 2016 revisions to the 2010/2011 fibromyalgia diagnostic criteria. Semin Arthritis Rheum 2016;46:319-29. https://doi.org/10.1016/j.semarthrit.2016.08.012
16. Helsedirektoratet (2015). Prioriteringsveileder – revmatologi [nettdokument]. Oslo: Helsedirektoratet (sist faglig oppdatert 02. november 2015, lest 26. mars 2021). https://www.helsedirektoratet.no/veiledere/prioriteringsveiledere/revmatologi
17. Mengshoel AM, Komnæs HB, Førre Ø. Smertesymptomer og fysikalsk behandling ved primær fibromyalgi. Fysioter 1990 (12):16-8.
18. Mengshoel AM, Bjorbaekmo WS, Sallinen M, Wahl AK. 'It takes time, but recovering makes it worthwhile'- A qualitative study of long-term users' experiences of physiotherapy in primary health care. Physiother Theory Pract 2021; 37: 6-16. DOI: 10.1080/09593985.2019.1616343
19. Eik H, Kirkevold M, Solbrække KN, Mengshoel AM. Rebuilding a tolerable life: narratives of women recovered from fibromyalgia. Physiother Theory Pract 2020; DOI: 10.1080/09593985.2020.1830454
20. Mengshoel AM, Grape HE. Rethinking physiotherapy for patients with fibromyalgia - lessons learnt from qualitative studies. Phys Ther Rev 2017;22:254-9. https://doi.org/10.1080/10833196.2017.1377975
21. Grape HE, Solbrække KN, Kirkevold M, Mengshoel AM. Staying healthy from fibromyalgia is ongoing hard work. Qual Health Res 2015;25:679-88. DOI: 10.1177/1049732314557333
22. Natvig B, Rutle O, Bruusgaard D, Eriksen WB. The association between functional status and the number of areas in the body with musculoskeletal symptoms. Int J Rehabil Res 2000;23:49-53. https://doi:10.1097/00004356-200023010-00006
23. Galvez-Sánchez CM, Reyes Del Paso GA. Diagnostic criteria for fibromyalgia: Critical review and future perspectives. J Clin Med 2020;9:1219. https://doi:10.3390/jcm9041219
24. Kamaleri Y, Natvig B, Ihlebaek CM, Bruusgaard D. Localized or widespread musculoskeletal pain: does it matter? Pain 2008;138:41-6. https://doi.org/10.1016/j.pain.2007.11.002
25. Opseth G, Wahl AK, Bjørke G, Mengshoel AM. Bruk og brukere av fysioterapi i privat praksis i primærhelsetjenesten. Fysioter 2014(9):46-52.
© Author(s) (or their employer(s)) 2021. Re-use permitted under CC BY-NC. No commercial re-use. See rights and permissions (https://creativecommons.org/licenses/by-nc/4.0/). Published by Fysioterapeuten.






















