Fagfellevurdert

Barn med overvekt og fedme: en kvantitativ pilotstudie av standardisert livsstilsbehandling i kommunehelsetjenesten
Vitenskapelig artikkel
Espen Kjærsrud Myhrer, fysioterapeut og MSc. klinisk helsevitenskap - fedme og helse. Fysioterapi- og ergoterapitjenesten 0-18 år, bydel Østensjø, Oslo kommune. espen.myhrer@bos.oslo.kommune.no.
Hanne Lund Løkling, klinisk ernæringsfysiolog, MSc. klinisk ernæring, Alna Helsestasjon og skolehelsetjeneste, Oslo kommune.
Turid Follestad, førsteamanuensis innen medisinsk statistikk, Institutt for klinisk og molekylær medisin, NTNU.
Rønnaug Astri Ødegård, lege, førsteamanuensis, Institutt for klinisk og molekylær medisin, NTNU og Regionalt senter for fedmeforskning og innovasjon, St.Olavs hospital.
Denne vitenskapelige artikkelen er fagfellevurdert etter Fysioterapeutens retningslinjer, og ble akseptert 8.mars 2021. Artikkel er basert på studie godkjent av REK, med saksnummer 2019-1075. Forfatterne oppgir ingen interessekonflikter.
Sammendrag
Hensikt: De fleste barn med overvekt og fedme behandles i kommunehelsetjenesten, men virkning av behandlingstiltak i norske kommuner er ikke publisert. Målet med denne pilotstudien var å undersøke den relative vektnedgangen i et standardisert behandlingsprogram for overvekt og fedme hos barn i kommunehelsetjenesten, samt å vurdere implementeringen av behandlingstilbudet.
Metode: Observasjonsstudie av en standardisert livsstilsbehandling i Bydel Alna i Oslo kommune. Primærutfallsmål: Endring i alders- og kjønnsjustert kroppsmasseindex (KMI z-score), analysert med lineær blandet modell (LBM). Sekundærutfallsmål: Frafall i behandling, endring i vektkategori og markører for psykososial helse og motivasjon.
Resultat: 57 barn ble inkludert (5-16 år), hvorav 47 hadde ≥2 målinger og inngikk i LBM-analysen. Behandlingslengde varierte blant deltakerne, fra nylig begynt behandling til over to år i behandling. Estimert nedgang i KMI z-score var 0,27 etter ett år i behandling (p<0,001). Lengre tid i behandling ga større reduksjon i KMI z-score (p=0,001), men hverken kjønn, alder eller KMI z-score ved behandlingsoppstart var klart assosiert med den relative vektnedgangen. 26% droppet ut før ett år i behandling.
Konklusjon: Standardisert livsstilsbehandling kan gi meningsfull vektreduksjon for deltakerne som deltar ett år eller mer.
Nøkkelord: Overvekt, fedme, kommunehelsetjenesten, barn, livsstilsbehandling.
Abstract
Children with overweight and obesity: A quantitative pilot study of standardized lifestyle treatment in primary care
Aim: Most children with overweight and obesity are treated in primary health care, but no studies evaluating the results of such treatments has been published in Norway. This pilot study aimed to evaluate the relative weight loss of a standardized lifestyle treatment on overweight and obesity in children in a primary care setting and evaluate the implementation of the treatment program.
Method: Observational study of a standardized lifestyle treatment in Alna borough in Oslo, Norway. Primary objective: change in age and sex adjusted body mass index (BMI z-score), analyzed with a linear mixed model (LMM). Secondary objectives: Drop out of treatment, change in weight category and markers of psychosocial health and motivation.
Results: 57 children were included (5-16 years), where 47 had ≥2 observations and were included in the LMM analysis. Time in treatment differed among the participants, from newly enrolled to over two years in treatment. The estimated reduction in BMI z-score was 0,27 after 1 year in treatment(p<0,001). Longer time in treatment gave a bigger reduction in BMI z-score (p=0,001), but neither sex, age nor BMI z-score at baseline were clearly associated with the relative weight loss. 26 % dropped out of treatment before one year.
Conclusion: Standardized lifestyle treatment may induce meaningful weight loss in children who participate one year or more in treatment.
Key-words: Overweight, obesity, primary care, children, lifestyle treatment.
Introduksjon
I Norge har 15-20% av barn overvekt eller fedme (1). På kort sikt medfører dette psykiske plager, mindre sosial deltakelse og dårligere selvtillit (2). På lengre sikt ser man høyere risiko for drop-out i videregående skole (3), og mange drar med seg fedmen inn i voksenlivet med påfølgende høy risiko for kreftsykdommer, diabetes og hjerte- og karsykdom (2, 4). Det er et uttalt behov for effektiv behandling (5-7). Trolig er det lettere å redusere overvekten jo mindre overvektig barnet er (8), og ung alder er så langt det eneste kriteriet som positivt predikerer god behandlingseffekt for barn og unge (9). Derfor er det viktig å ha gode og gjennomførbare behandlingstiltak i kommunehelsetjenesten, hvor behandling kan starte tidlig og på et lavt nivå av overvekt.
Kommunehelsetjenesten har hovedansvaret for veiledning og behandling av barn med overvekt og fedme, mens spesialisthelsetjenesten involveres først ved alvorlig fedme (10). Det finnes systematiske behandlingstiltak i flere kommuner, men så langt foreligger det ikke forskningsresultater på fedmebehandling hos barn og unge, bortsett fra tre studier av samarbeidstiltak mellom kommune- og spesialisthelsetjenesten. Felles for disse studiene er at alle viste noe vektreduksjon, tross ulike behandlingstiltak med ulikt omfang (5-7).
Barns kroppsmasseindeks (KMI) endres naturlig gjennom vekstfasen, og for sammenlignende analyser er et alders- og kjønnsjustert estimat, KMI z-score, mest brukt (11). Jo høyere KMI z-score, jo mer overvektig er barnet. Minimal clinically important difference (MCID) er et mål på den minste forandringen en pasient vil oppleve som meningsfull. Når det gjelder reduksjon i KMI z-score (altså relativ vektnedgang), bør denne være på 0,25 eller mer, for å påvirke kardiometabolske risikofaktorer (12). Denne grenseverdien vil vi videre betegne som en klinisk meningsfull vektreduksjon.
Tre behandlingsstudier uten kontrollgruppe fra Danmark, basert på en standardisert og familiesentrert livsstilsbehandling for barn, The Children’s Obesity Clinic’s Treatment protocol (TCOCT-behandlingen), har vist lovende resultater (13-15). Behandlingen ble utviklet i spesialisthelsetjenesten, men har vist god relativ vektnedgang også i kommunehelsetjenesten, basert på resultater fra vel 1000 behandlede barn (14). Metoden er kommersielt tilgjengelig, og skiller seg ut ved å være særlig strukturert og standardisert, men hvorvidt den egner seg også utenfor den danske helsetjenesten er ikke studert. Som et ledd i Groruddalssatsningen, ble det startet et prosjekt for å teste ut metoden i Bydel Alna i Oslo kommune. TCOCT-behandlingen her har blitt tilpasset lokale forhold, og skiller seg noe fra den danske (14). Den tilpassede varianten er mer tverrfaglig med barnefysioterapeut i behandlingsteamet, i tillegg til helsesykepleier og klinisk ernæringsfysiolog. Det er også gjort tilpasninger i anbefalingene som gis i henhold til matvarer som er tilgjengelige i Norge.
Formålet med denne pilotstudien var å undersøke den relative vektnedgangen som følge av den tilpassede TCOCT-behandlingen på barn med overvekt og fedme i kommunehelsetjenesten. Vi ville også utforske karakteristika ved deltakere som oppnådde en klinisk meningsfull vektreduksjon (≥0,25 KMI z-score), samt studere gjennomføringsgrad av behandlingen.
Metode
Definisjon av overvekt og fedme
KMI hos barn i vekst er sterkt assosiert med alder og kjønn. For å relatere vektkategoriene overvekt, fedme og alvorlig fedme i barnealder til de veldefinerte KMI-grenseverdiene for voksne, er det utarbeidet alders – og kjønnsjusterte KMI grenseverdier, iso-KMI (International Obesity Task force (IOTF)) (16). Disse bredt appliserte definisjonene ble benyttet i studien, og overvekt tilsvarer iso-KMI 25-29,9, fedme iso-KMI 30-34,9 og alvorlig fedme iso-KMI>35.
Studiedesign og utfallsmål
Pilotstudien var en observasjonsstudie av en livsstilsbehandling uten kontrollarm. Primærutfallsmål var endring i KMI z-score (WHO referanseverdier (17)), hvor KMI z-score angir hvor mange standardavvik et barns KMI avviker fra en gjennomsnittlig KMI-verdi for alder og kjønn. Sekundærutfallsmål var karakteristika (alder, KMI, KMI z-score ved baseline og endring i KMI z-score fra 1.-2.behandlingssamtale) hos deltakere som oppnådde en klinisk meningsfull vektreduksjon, frafall, samt endring i overvektskategori og markører for psykisk helse og motivasjon.
Deltakere
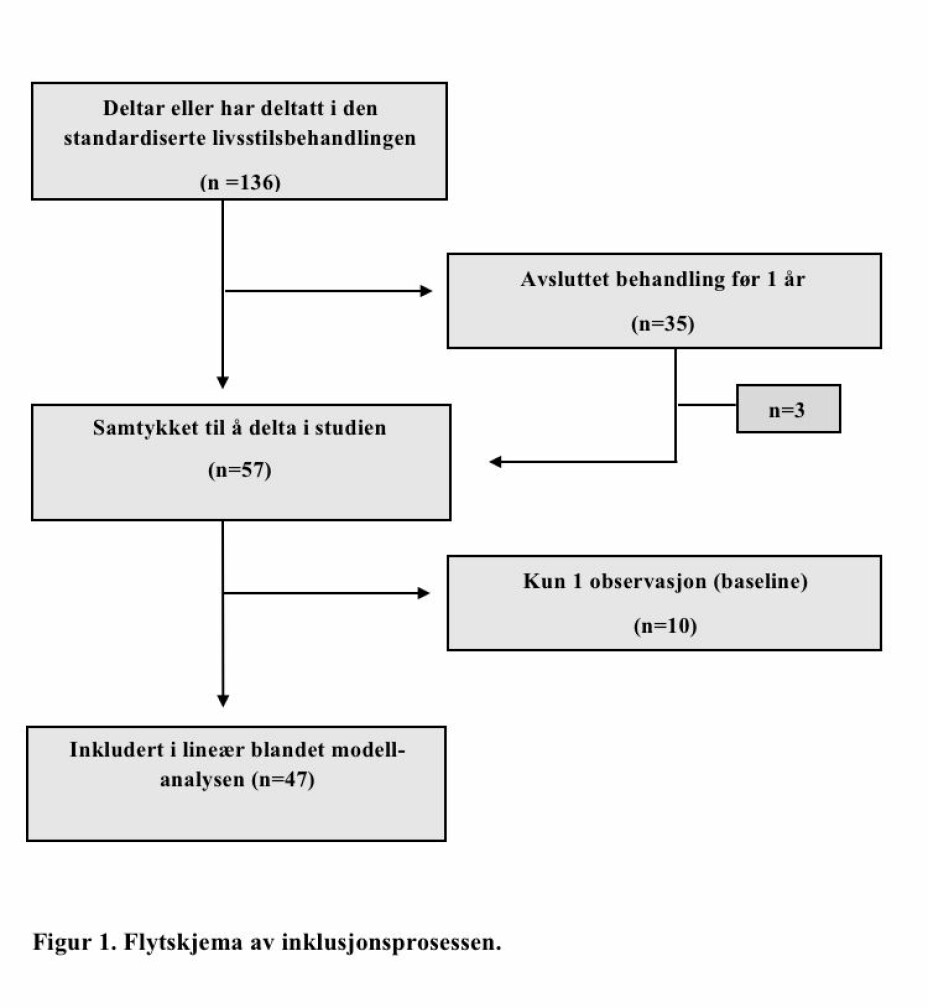
Alle barn som i perioden april 2017 til april 2020 fikk standardisert livsstilsbehandling (TCOCT) i Bydel Alna (n=136) ble invitert til å delta i pilotstudien (figur 1), og 57 barn (5-16 år) med overvekt eller fedme samtykket til deltakelse. Ti av disse hadde kun observasjon av høyde og vekt ved baseline, mens de 47 resterende inngikk i lineær blandet modell-analysen (LBM-analysen) (figur 1). I prosjektets startfase ble det prioritert å gi tilbud til barn med fedme og alvorlig fedme, men etter hvert fikk barn med mindre grad av overvekt i større grad tilbud om behandling. Det var ingen eksklusjonskriterier for å delta i behandling eller inkluderes i studien. Frafall ble definert som avsluttet behandling før ett år.
Deltakelse og frafall
I skoleåret 2018/2019 ble trolig de fleste med påvist fedme i 1.- og 3.klasse i grunnskolen tilbudt den standardiserte livsstilsbehandlingen. Andelen med fedme eller alvorlig fedme var 3,5% i 1. klasse (15/427) og 4,5% i 3. klasse (19/423). Av disse startet 27% av førsteklassingene og 63% av tredjeklassingene, totalt 47%, behandling eller var allerede i gang med behandlingen.
136 barn startet den standardiserte livsstilsbehandlingen fra perioden april 2017 til april 2020. 35 (26 %) barn avsluttet behandling før det var gått ett år, og av disse samtykket tre til å delta i studien.
Standardisert livsstilsbehandling
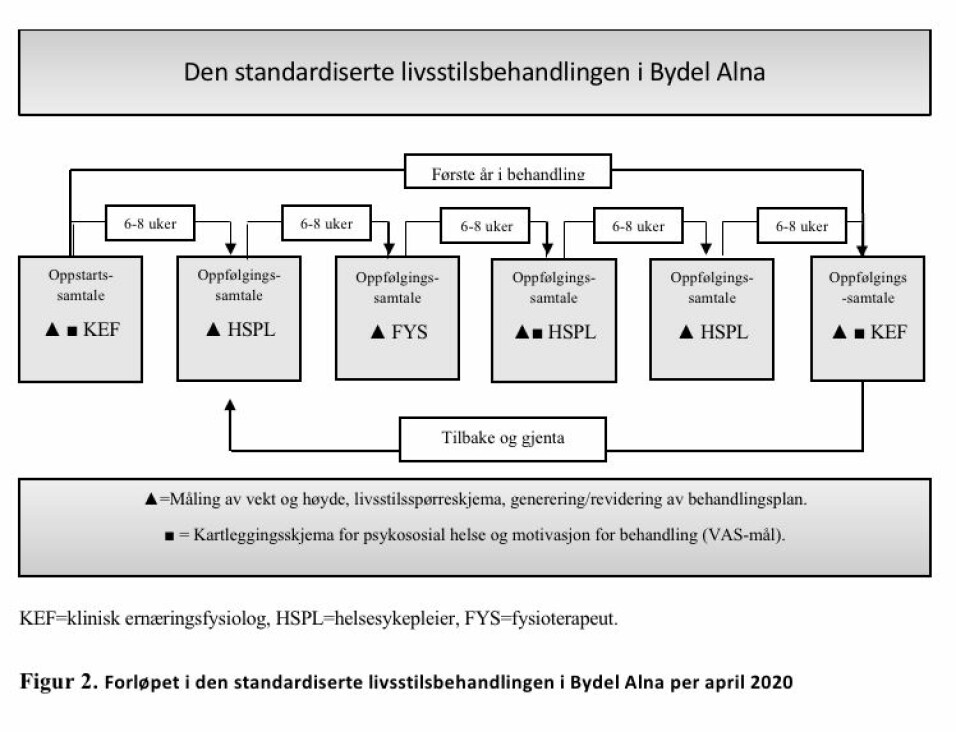
TCOCT-behandlingen er beskrevet tidligere (13-15). Kort oppsummert er det en livsstilsbehandling med hovedvekt på endring av kosthold og fysisk aktivitet. Foreldre og barnet møtte vekselvis helsesykepleier, fysioterapeut og klinisk ernæringsfysiolog til regelmessige behandlingssamtaler, omkring seks første året og deretter mindre hyppig (figur 2). Ved hver behandlingssamtale ble et standardisert spørreskjema benyttet, for å kartlegge spiseadferd og -mønster, matvarevalg, aktivitet, skjermtid og søvn. Fra mars 2019 ble dette gjennomført i en nettapplikasjon. Basert på svarene fra spørreskjemaet ble det utarbeidet en behandlingsplan. I nettapplikasjonen ble denne automatisk generert, men det ble også gjort individuelle tilpasninger. Behandlingsmålet var for deltakeren å oppnå normalvekt.
Datainnsamling
Høyde (cm) ble målt med stadiometer, og vekt (kg) med digital vekt. Vekt- og stadiometer-modeller varierte mellom skolene, men alle var godkjent for bruk i tjenesten. Fettprosent ble målt for enkelte deltakere, men resultater ble ikke inkludert i artikkelen på grunn av manglende standardisering ved måling og for få målinger. Markører for psykososial helse og motivasjon for behandling ble målt med et egenkonstruert skjema (ikke-validert) på en visual analogue scale (VAS). Dataene ble innhentet i en strukturert samtale mellom behandler og barnet.
VAS ble angitt fra 0-10, for følgende spørsmål; 1.Livsglede: “Er du veldig glad (10), veldig lei deg (0), eller et sted midt imellom?” 2. Livskvalitet: “Har du et bra liv (10), et dårlig liv (0), eller …” 3.Appetitt: “… alltid sulten (10), aldri sulten (0) eller …” 4.Mobbing: “… mobbet veldig mye (10), aldri mobbet (0), eller …” 5.Ønske om vektreduksjon: “... gjerne gå ned i vekt (10), bryr du deg ikke (0), eller …”. 6.Kroppsoppfattelse: ... fornøyd med kroppen din (10), misfornøyd (0), eller …”.
Høyde og vekt ble målt ved hvert oppmøte, mens VAS ble målt ved oppstart og deretter to ganger i året.
Statistisk analyse
Analysene ble gjort i statistikk-programmet SPSS Versjon 25. Sentraltendens og spredning er oppgitt i median med kvartilbredde (IQR), ettersom variablene var skjevfordelte. Wilxocon signed rank test ble brukt for sammenligning av avhengige og skjevfordelte data, og Mann Whitney U-test for uavhengige og skjevfordelte data. Endring i sammensetningen av vektkategorier (andel med overvekt, fedme og alvorlig fedme før og etter ett år) ble undersøkt ved marginal homogenitetstest (generalisering av McNemars test til flere enn to kategorier).
For deltakerne med ≥2 målinger (n=47) ble primærutfallsmålet “endring i KMI z-score” undersøkt som funksjon av tid, ved hjelp av en lineær blandet modell-analyse (LBM-analyse). Parameterne ble estimert ved “restricted maximum likelihood”. Det ble gjort en sammenligning av modellen med tid som kategorisk variabel (behandlingssamtale 1, behandlingssamtale 2 osv.) og tid som kontinuerlig variabel. En likelihood ratio-test viste at modellene var jevngode, men fordi modellen med tid som kontinuerlig variabel hadde færrest parametere, ble denne valgt. Det ble antatt at korrelasjonen mellom to målinger var den samme uavhengig av avstand mellom målingene.
Variabler med faste effekter var kjønn, alder ved inklusjon, KMI z-score ved inklusjon og tid (antall måneder i behandling). Antagelsen om normalfordelingen ble sjekket og vurdert til å være god nok.
Etikk
Skriftlig informert samtykke ble innhentet i henhold til prosjektgodkjenning i Regionale Etiske Komitéer (nr 2019-1075).
Resultater
Av totalt 57 inkluderte deltakere (34 gutter) hadde over halvparten fedme (54 %), en fjerdedel alvorlig fedme (25%), og de resterende overvekt (21%). 20 deltakere fullførte ett års behandling, og i denne gruppen ble median KMI z-score redusert med 0,20 (p=0,010) (tabell 1). Markører for psykososial helse og motivasjon endret seg lite underveis i behandlingen Etter 1 år gikk antallet med alvorlig fedme ned fra sju til fem personer, andelen med fedme var stabil, og andel med overvekt økte tilsvarende fra én til tre personer (p=0,157).
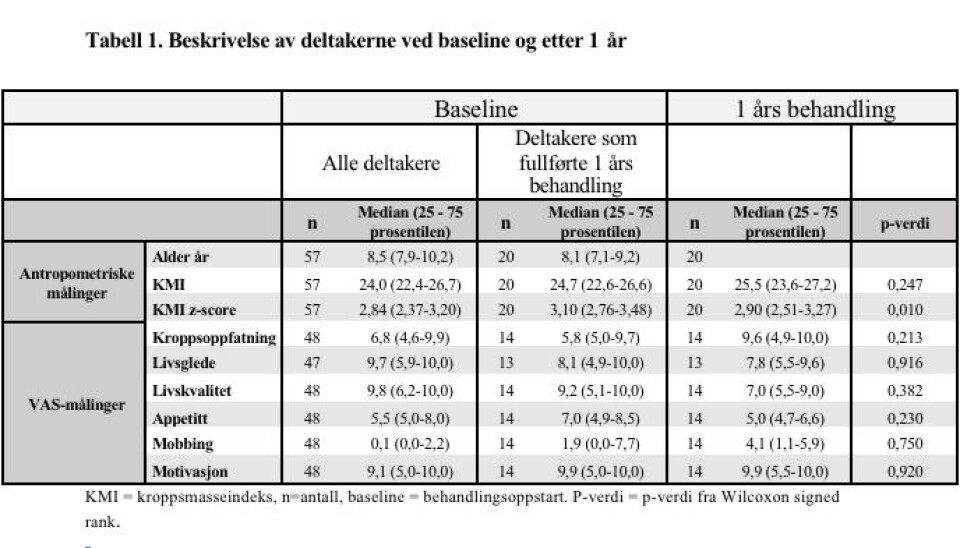
Nedgang KMI z-score
I lineær blandet modell-analysen ble alle med ≥2 målinger (n=47) inkludert (tabell 2). Estimert nedgang i KMI z-score etter 12 måneder var 0,27 (p<0,001), og estimert 24 måneders nedgang var 0,39 (p<0,001), basert på gjennomsnittsdeltakeren (alder= 8,7, baseline KMI z-score=3,16, kjønn=0,5 (gjennomsnitt av gutt og jente)). Etter justering for de andre forklaringsvariablene (kjønn, KMI z-score og alder ved baseline), ble nedgangen estimert til 0,12 KMI z-score per år (p<0,001). Ingen baselinekarakteristika (KMI z-score ved baseline, kjønn og alder) så ut til å være assosiert med nedgangen i KMI z-score.
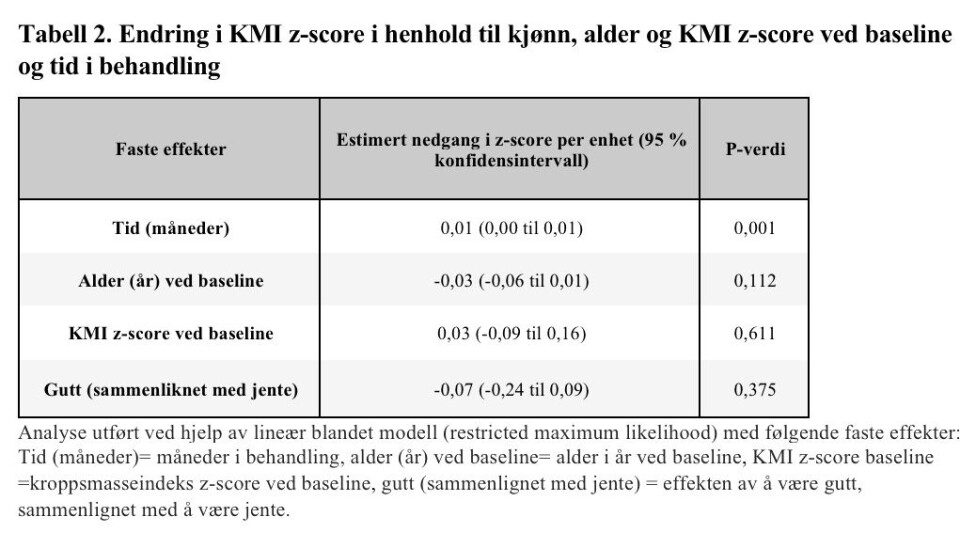
Klinisk meningsfull vektreduksjon
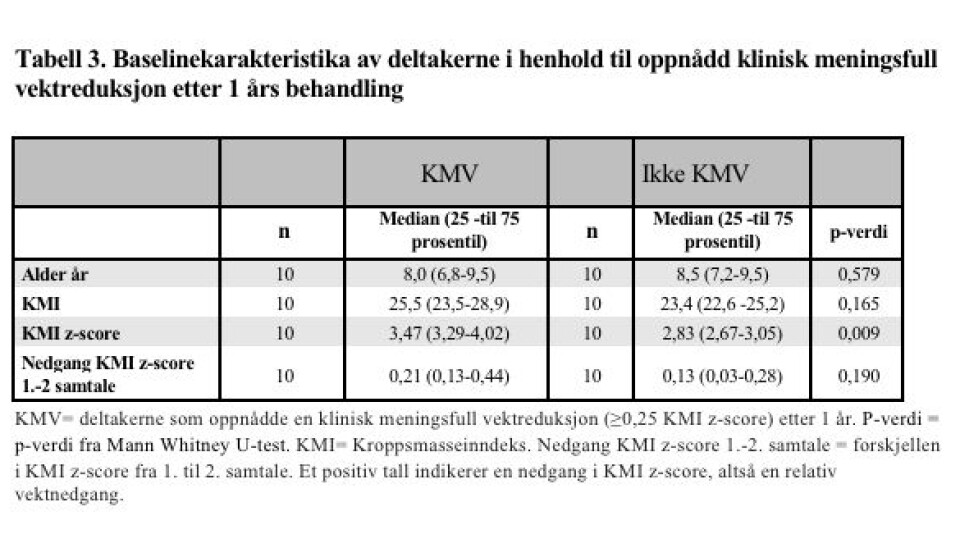
Totalt oppnådde 14 av 20 av deltakere som deltok ett år i behandling en reduksjon i KMI z-score (data ikke vist). Ti deltakere oppnådde en klinisk meningsfull vektreduksjon (≥0,25 KMI z-score), og seks av disse oppnådde en nedgang på ≥0,5 KMI z-score. Gruppen som oppnådde en klinisk meningsfull vektreduksjon hadde høyere KMI z-score ved baseline enn gruppen som ikke oppnådde det (p=0,009), men var ellers ikke særlig ulike (tabell 3).
Diskusjon
Hovedfunn
Formålet med denne pilotstudien var å undersøke relativ vektnedgang med en tilpasset TCOCT-behandling på barn med overvekt og fedme i kommunehelsetjenesten, samt studere gjennomføringsgrad av behandlingen. Hovedfunnet er en estimert gjennomsnittlig nedgang på 0,27 KMI z-score etter ett års behandling, tilsvarende en klinisk meningsfull vektendring. Videre fant vi at lenger tid i behandling ga større relativ vektnedgang, og frafallet fra behandling før ett år var på 26%. Andelen av deltakere i de ulike overvektskategoriene, og markører for psykososial helse og motivasjon endret seg lite underveis i behandlingen. Fordi datamaterialet i pilotstudien er begrenset for enkelte sekundære utfallsmål, vil i særlig grad hovedfunnene drøftes her.
Studiens begrensninger
Pilotstudien har noen metodiske begrensninger. Det var ingen kontrollgruppe, og man kan derfor ikke slå fast om resultatene var på grunn av behandlingen eller naturlig forløp. Ventelistestudier viser imidlertid en økning i overvekt uten behandling (7,18), og mest sannsynlig er vektnedgangen relatert til behandlingen. Kun 57 valgbare deltakere takket ja til å være med i studien, og vi kan ikke utelukke at disse var spesielt motiverte eller skilte seg fra resten av behandlingsdeltakerne på andre måter. Dette er en pilotstudie med fortsatt pågående inklusjon, og ett års data var derfor tilgjengelig for kun 20 av 57 deltakere. Ved bruk av lineær blandet modell-analyse (LBM-analyse) kunne likevel 47 av 57 deltakere (deltakere med ≥2 målinger) inkluderes i analysene. Studien er en multisenterstudie, hvor målinger er gjort både på helsestasjon og på skolene, med ulikt måleutstyr og av forskjellig helsepersonell. Dette kan ha bidratt til større variabilitet i målingene, og mulige senter-effekter er ikke tatt hensyn til i analysen.
Studiens styrker
Dette er så langt vi vet den første studien som publiserer resultatene av livsstilsbehandling for barn og unge i kommunehelsetjenesten i Norge. Det er mange observasjoner per deltaker, og i tillegg til antropometriske mål er det inkludert mål på psykososial helse og motivasjon. Inklusjonskriteriene for å delta i behandling er den samme som de nasjonale retningslinjene for behandling av overvekt hos barn og unge (10), og resultatet er derfor overførbart til andre kommunehelsetjenester i Norge.
Sammenlignbare studier
Den relative vektnedgangen i denne studien er på samme nivå som lignende studier i Norge og Norden (5-9,13-15), selv om disse er gjennomført i, eller i samarbeid med, spesialisthelsetjenesten. Studien “Aktivitetsskolen i Finnmark” (n=97) (5) utforsket fedmebehandling hos barn og unge med KMI > iso-KMI 27,5, og sammenliknet gruppebasert behandling med individuell behandling. To års oppfølging viste ingen forskjell mellom gruppene, og samlet nedgang i KMI z-score var 0,13. En annen relevant studie (6) sammenliknet 2 ukers camp-basert familiebehandling og fire repetisjonshelger med fire dagers poliklinisk «livsstilsskole». Alle deltakerne fikk i tillegg tilbud om månedlig oppfølging av helsesykepleier i tilhørende kommune. Etter to år hadde henholdsvis 59% og 34% av deltakerne redusert sin KMI z-score med 0,25 eller mer, sammenlignet med 50% etter ett år i vår studie. En vektnedgang på 0,25 KMI z-score er vist å redusere kardiometabolske risikofaktorer, og anses som klinisk meningsfull (12).
I en studie fra Södertälje oppnådde deltakerne i alderen 7-10 år en reduksjon i KMI z-score på 0,40 (9). Den relative vektnedgangen i vår studie, 0,27 KMI z-score etter ett år, var litt lavere og tilsvarer TCOCT-behandlingen fra kommunehelsetjenesten i Danmark, med reduksjon på 0,34 KMI z-score for gutter og 0,22 for jenter (14). KMI z-score-nedgang kan imidlertid ikke sammenlignes direkte mellom de nevnte studiene, da ulike referanser er brukt til beregning av z-scorene.
Når det gjelder sammenlignbarheten mellom disse studiene, avviker vår studiepopulasjon fra de andre, ettersom Bydel Alna har 80% første- eller andregenerasjons innvandrere. Bruk av tolk, språkbarrierer og andre kulturelle forskjeller kan ha en innvirkning på behandlingsvirkningen, og man må anta at det har påvirket den relative vektnedgangen negativt. Behandlingene i alle studiene er noe forskjellige, og har ulik grad av behandlingslengde. Felles for alle er imidlertid at det er en relativ vektnedgang, og vektnedgangen ved et intensivt opplegg (f.eks. intervensjonsgruppa i Finnmarksstudien, camp-basert familiebehandling), ikke nødvendigvis er bedre enn et mindre intensivt opplegg. Resultatene fra vår pilotstudie understøtter dette: Det ser ut som det viktigste er å komme i gang med en behandling, og en liten intervensjon med lenger varighet kan være like god som en mer omfattende intervensjon.
Frafall og deltakelse
Frafallet i vår pilotstudie var på 26% etter ett år, og tilsvarer frafallet i andre sammenlignbare studier (14,15). Deltakelsesgraden i pilotprosjektet kan vi ikke slå fast med sikkerhet. Men der vi kan regne med at de fleste er tilbudt behandling (1. og 3.klassinger med fedme skoleåret 2018/2019), deltar omkring halvparten i behandlingen (47 %). Det er bekymringsfullt dersom familier med barn med overvekt og fedme ikke ønsker behandlingen som blir tilbudt, ettersom de fleste av barna som deltar i livsstilsbehandling oppnår en relativ vektreduksjon (5-9, 13-15). En studie fra New Zealand undersøkte forskjeller mellom foreldre med barn med overvekt og fedme som takket ja til behandling og foreldre som takket nei til behandling (19). Foreldre som takket nei til behandling anså i mindre grad deres barn som overvektige enn de som takket ja (49 % vs. 23 %), var mindre bekymret for vekten (16 % vs. 43 %), hadde lavere sosioøkonomisk status, og færre hadde høyere utdanning (19). Hva som gjør at enkelte familier takker nei til behandling i vårt pilotprosjekt får vi ikke svar på. Kommunehelsetjenesten bør etterstrebe å videreutvikle behandlingstiltakene i samarbeid med brukerrepresentanter, for å øke deltakelsen og redusere frafallet.
Konklusjon
I en pilotstudie av et standardisert, moderat-intensivt behandlingstiltak for barn med overvekt eller fedme i en norsk kommunehelsetjeneste, er det holdepunkter for klinisk relevant vektnedgang for barn som deltar i ett år eller mer. Vektnedgangen tilsvarer det som oppnås med mer omfattende intervensjoner. Frafallsraten var på 26%, og på samme nivå som frafallet i andre sammenlignbare studier. Dette er et pågående prosjekt, og videre forskning bør utforske barrierer for deltakelse i behandling og årsaker til frafall.
Kilder:
1: FHI. Overvekt og fedme, 8-åringer. (2017) [database]. Oslo: Folkehelseinstituttet. Hentet 31. august 2017.
2: Pulgaron, ER. Childhood obesity: a review of increased risk for physical and psychological comorbidities. Clin Ther 2013; 35(1), A18-32. doi:10.1016/j.clinthera.2012.12.014
3: Hagman E, Danielsson P, Brandt L, et al. Childhood Obesity, Obesity Treatment Outcome, and Achieved Education: A Prospective Cohort Study. J Adolesc Health. 2017;61(4):508‐513. doi:10.1016/j.jadohealth.2017.04.009
4: Mossberg HO. 40 year follow up of overweight children. Lancet 1989; 26: 491–493.7
5: Kokkvoll A, Grimsgaard S, Steinsbekk S., et al. Health in overweight children: 2-year follow-up of Finnmark Activity School—a randomised trial. Arch Dis Child 2015; 100:441–448 doi: 10.1136/archdischild-2014-307107
6: Benestad, B., Lekhal, S., Smastuen, et al. Camp-based family treatment of childhood obesity: randomised controlled trial. Arch Dis Child 2017 102(4), 303-310. doi:10.1136/archdischild-2015-309813
7: Danielsen, Y. S., Nordhus, I. H., Juliusson, P. B., Maehle, M., & Pallesen, S. Effect of a family-based cognitive behavioural intervention on body mass index, self-esteem and symptoms of depression in children with obesity (aged 7-13): a randomised waiting list controlled trial. Obes Res Clin Pract 2013, 7(2), e116-e128. doi:10.1016/j.orcp.2012.06.003
8: Nowicka, P., Höglund, P., Pietrobelli A., et al. Family Weight School treatment: 1-year results in obese adolescents. International Journal of Pediatric Obesity 2008, 3:3, 141-147, DOI: 10.1080/17477160802102475
9: Danielsson, P., Bohlin, A., Bendito, A., et al. Five-year outpatient programme that provided children with continuous behavioural obesity treatment enjoyed high success rate. Acta Paediatr 2016, 105(10), 1181-1190. doi:10.1111/apa.13360
10: Helsedirektoratet: Forebygging, utredning og behandling av overvekt og fedme hos barn og unge Nasjonale faglige retningslinjer for primærhelsetjenesten. 2010
11: Must, A., & Anderson, SE. Body mass index in children and adolescents: considerations for population-based applications. Int j obes 2006 30(4), 590-594. doi:10.1038/sj.ijo.0803300
12: Ford, AL., Hunt, LP., Cooper, A., et al. What reduction in BMI SDS is required in obese adolescents to improve body composition and cardiometabolic health? Arch Dis Child 2010. 95(4), 256-261. doi:10.1136/adc.2009.165340
13:Holm, JC, Gamborg, M., Bille, DS, et al. Chronic care treatment of obese children and adolescents. Int J Pediatr Obes 2011; 6(3-4), 188-196. doi:10.3109/17477166.2011.575157
14: Mollerup, PM., Gamborg, M., Trier, C. et al. A hospital-based child and adolescent overweight and obesity treatment protocol transferred into a community healthcare setting. PLoS One 2017, 12(3), e0173033. doi:10.1371/journal.pone.0173033
15: Most, SW., Hojgaard, B., Teilmann, et al. Adoption of the children's obesity clinic's treatment (TCOCT) protocol into another Danish pediatric obesity treatment clinic. BMC Pediatr 2015; 15, 13. doi:10.1186/s12887-015-0332-9
16: Cole, TJ., & Lobstein, T. Extended international (IOTF) body mass index cut-offs for thinness, overweight and obesity. Pediatr Obes 2012, 7(4), 284-294. doi:10.1111/j.2047-6310.2012.00064.x
17: World Health Organization: https://www.who.int/growthref/publications/en/
18:Wilfley, DE., Tibbs, TL., Van Buren, DJ., et al. Lifestyle interventions in the treatment of childhood overweight: a meta-analytic review of randomized controlled trials. Health Psychol. 2007;26(5):521–532. doi:10.1037/0278-6133.26.5.521
19: Taylor, R. W., Williams, S. M., Dawson, A. M., Taylor, B. J., Meredith-Jones, K., & Brown, D. . What factors influence uptake into family-based obesity treatment after weight screening? J Pediatr 2013, 163(6), 1657-1662.e1651. doi:10.1016/j.jpeds.2013.08.033
© Author(s) (or their employer(s)) 2021. Re-use permitted under CC BY-NC. No commercial re-use. See rights and permissions (https://creativecommons.org/licenses/by-nc/4.0/). Published by Fysioterapeuten.























